Siêu âm Doppler xuyên sọ: từ lý thuyết đến thực hành
Phan Xuân Uy Hùng, Hoàng Tiến Trọng Nghĩa
Bệnh viện Quân y 175
1. GIỚI THIỆU
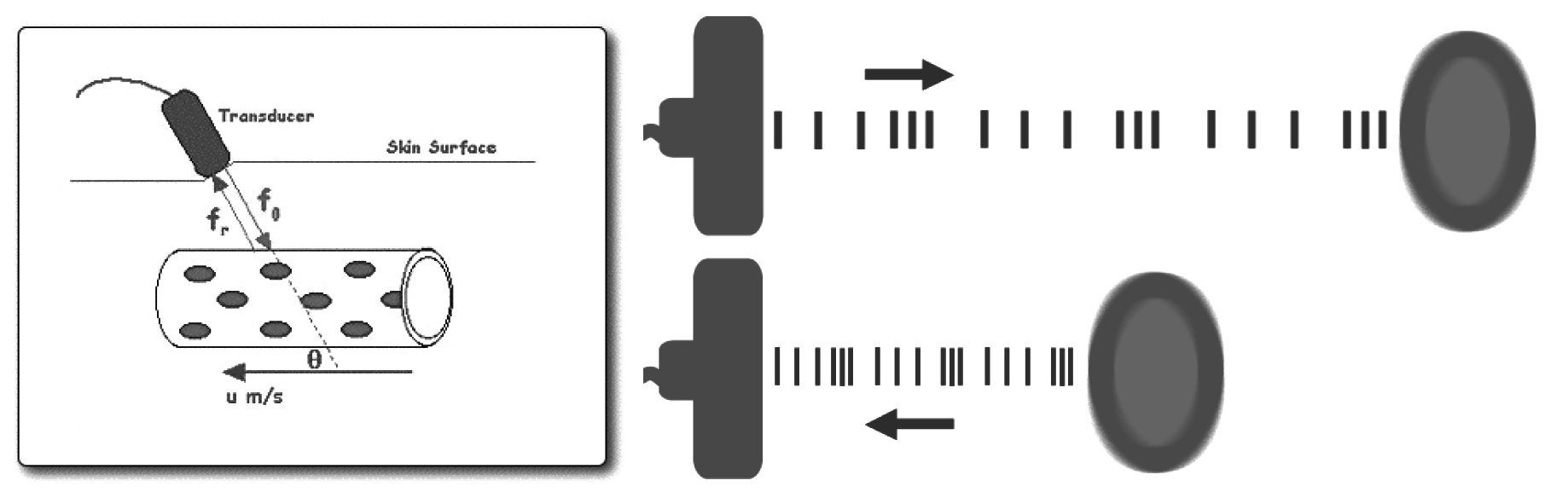
Siêu âm doppler xuyên sọ là một công cụ chẩn đoán không xâm lấn. Sử dụng sóng siêu âm để đánh giá lưu lượng máu trong não, trên cơ chế sóng siêu âm dội lại qua những tế bào hồng cầu đi trong mạch máu. Sự chuyển động của các tế bào máu gây ra sự thay đổi của sóng âm phản xạ được gọi là hiệu ứng Doppler. Siêu âm Doppler vận dụng hiệu ứng Doppler để tạo ra hình ảnh chuyển động của các mô và dịch cơ thể và vận tốc tương đối của chúng với đầu phát. [6]
Hình 1.1. Hiệu ứng doppler trong siêu âm
Do hiệu ứng doppler, sóng siêu âm phản xạ từ hồng cầu sẽ bị thay đổi về bước sóng, bước sóng sẽ tăng nếu hồng cầu đi ra xa khỏi đầu dò và ngược lại. Sự thay đổi bước sóng theo chuyển động này sẽ được đầu dò thu lại, phân tích, từ đó cho ra tín hiệu tương ứng với hướng và vận tốc của dòng chảy trong lòng mạch.
Tần số càng thấp khả năng xuyên của sóng siêu âm càng tốt, cho khảo sát ở vị trí sâu hơn, sóng siêu âm có tần số cao hơn thì ngược lại, nhưng sẽ cho độ phân giải cao hơn. Do đó loại đầu dò siêu âm xuyên sọ có tần số 1-2MHz được sử dụng. [1]
Bảng 1.1. Các tần số sóng siêu âm dùng trong khảo sát mạch máu
| Đầu dò 16MHz | Đầu dò 8MHz | Đầu dò 4MHz | Đầu dò 1-2MHz |
| Đánh giá mạch máu được bộc lộ trong phẫu thuật | Đánh giá mạch máu quanh mắt
Đánh giá động mạch ngón tay |
Đánh giá mạch cảnh ngoài sọ
Đánh giá mạch máu chi trên & chi dưới |
Ứng dụng trong siêu âm doppler xuyên sọ |
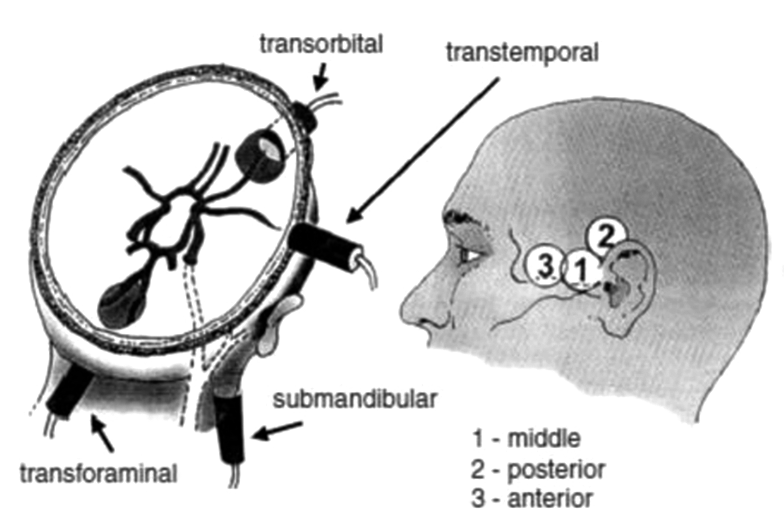
Vì xương sọ không dễ dàng để sóng siêu âm xuyên qua, siêu âm xuyên sọ được tiến hành qua các cửa sổ thái dương, mắt, góc hàm, chẩm, nơi sóng âm dễ dàng đến được mạch máu cần khảo sát hơn các vị trí khác.
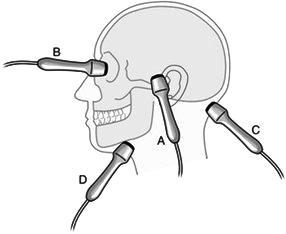
Hình 1.2. Các cửa sổ dùng trong siêu âm xuyên sọ
Siêu âm xuyên sọ được tiến hành qua các cửa sổ thái dương (A), mắt (B), chẩm (C), góc hàm (D).
Ưu điểm của siêu âm doppler xuyên sọ so với các kĩ thuật khảo sát mạch máu não khác là sự linh hoạt, chi phí tiết kiệm, không xâm lấn, có thể thực hiện nhiều lần mà không có tác dụng phụ. Siêu âm doppler xuyên sọ (TCD) được ví như là “ống nghe” của não, với sự xuất hiện của các máy TCD xách tay, khảo sát mạch máu não tại giường trở nên linh hoạt hơn bao giờ hết. Kết quả khảo sát TCD phụ thuộc vào kĩ năng của người thực hiện, trong tay các chuyên gia giàu kinh nghiệm, có thể đạt độ chính xác tới 90% so với chụp mạch máu não số hóa xóa nền. Vấn đề phụ thuộc vào kĩ thuật của người thực hiện ngày càng được khắc phục với các công nghệ TCD mới như siêu âm doppler màu xuyên sọ dựng hình (transcranical color doppler imaging – TCDI). TCD cung cấp các thông tin về vận tốc, hướng của dòng chảy torng mạch máu, kháng lực của mạch máu, TCD phụ thuộc nhiều về khả năng xuyên qua xương của sóng siêu âm ở từng cá thể; một số yếu tố gây hạn chế khảo sát của TCD do làm giảm khả năng xuyên âm bao gồm độ tuổi tăng, giới nữ, mãn kinh. Một số người hoàn toàn không thể siêu âm qua cửa sổ thái dương (khoảng 10% dân số châu Âu và 20-30% dân số châu Á). Ngoài ra kết quả siêu âm xuyên sọ có thể bị ảnh hưởng bởi các thay đổi cơ thể khác như sức co bóp cơ tim, độ nhớt máu, động mạch cảnh ngoài sọ. [7]
Bảng 1.2. Ưu, nhược điểm của siêu âm doppler xuyên sọ
| ƯU ĐIỂM | HẠN CHẾ |
| Không xâm lấn | Phụ thuộc khả năng người thực hiện |
| Có thể theo dõi theo thời gian thực kéo dài | Không cung cấp hình ảnh giải phẫu trực tiếp |
| Chi phí rẻ, đơn giản, linh hoạt | Giới hạn bởi cửa sổ siêu âm qua xương |
| Bị ảnh hưởng bởi các thay đổi hệ thống tim mạch |
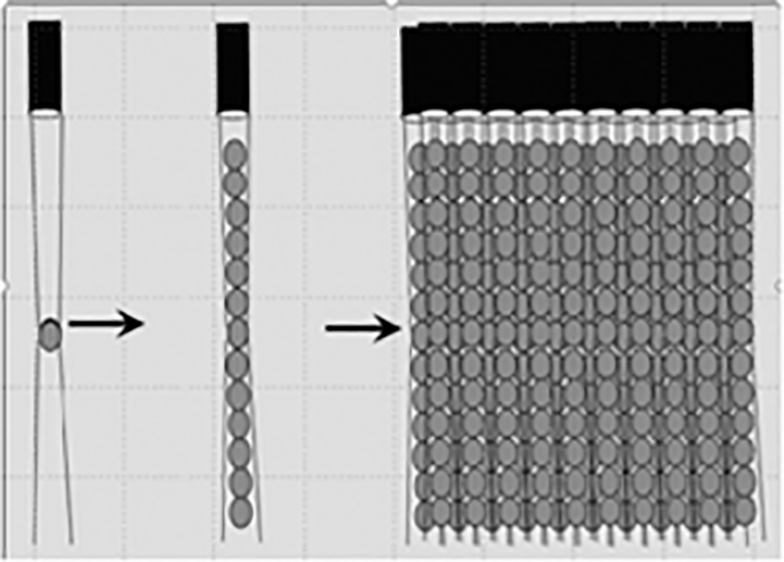
2 loại thiết bị TCD chính hiện nay dùng trong khảo sát mạch máu não là Transcranial Color Doppler (TCD cổ điển) và Transcranial Color Doppler Imaging (TCDI). Đầu dò trên máy TCDI có dạng bản rộng hơn, phát sóng và thu tín hiệu liên tục, với nhiều kênh phát sóng và cổng nhận mẫu, cho phép khảo sát hình ảnh mạch máu và mô lân cận. Bài này chủ yếu đề cập đến các kĩ thuật thực hiện trên máy power motion-mode TCD (PMD-TCD), vốn dựa trên nền tảng của TCD cổ điển, máy có nhiều cổng thu mẫu để khảo sát đồng thời nhiều độ sâu. [6]
Hình 1.3. So sánh các loại đầu dò TCD
Bên trái: Một chùm sóng với một cổng thu mẫu (TCD cổ điển); Giữa: một chùm sóng với nhiều cổng thu mẫu cho khảo sát ở nhiều độ sâu (PMD-TCD – power motion-mode TCD – thiết bị được đề cấp chủ yếu trong bài); Phải: nhiều chùm sóng với nhiều cổng cho khả năng quét liên tục và dựng hình, giúp theo dõi thời gian thực (TCDI)
 Hình 1.4. Khác biệt giữa giao diện máy PMD-TCD và TCDI
Hình 1.4. Khác biệt giữa giao diện máy PMD-TCD và TCDI
(trên): PMD-TCD cho phép khảo sát phổ sóng, vận tốc, hướng dòng chảy
(dưới): TCDI qua cửa sổ thái dương cho thấy hình ảnh mạch máu, hướng dòng chảy, vận tốc và phổ sóng
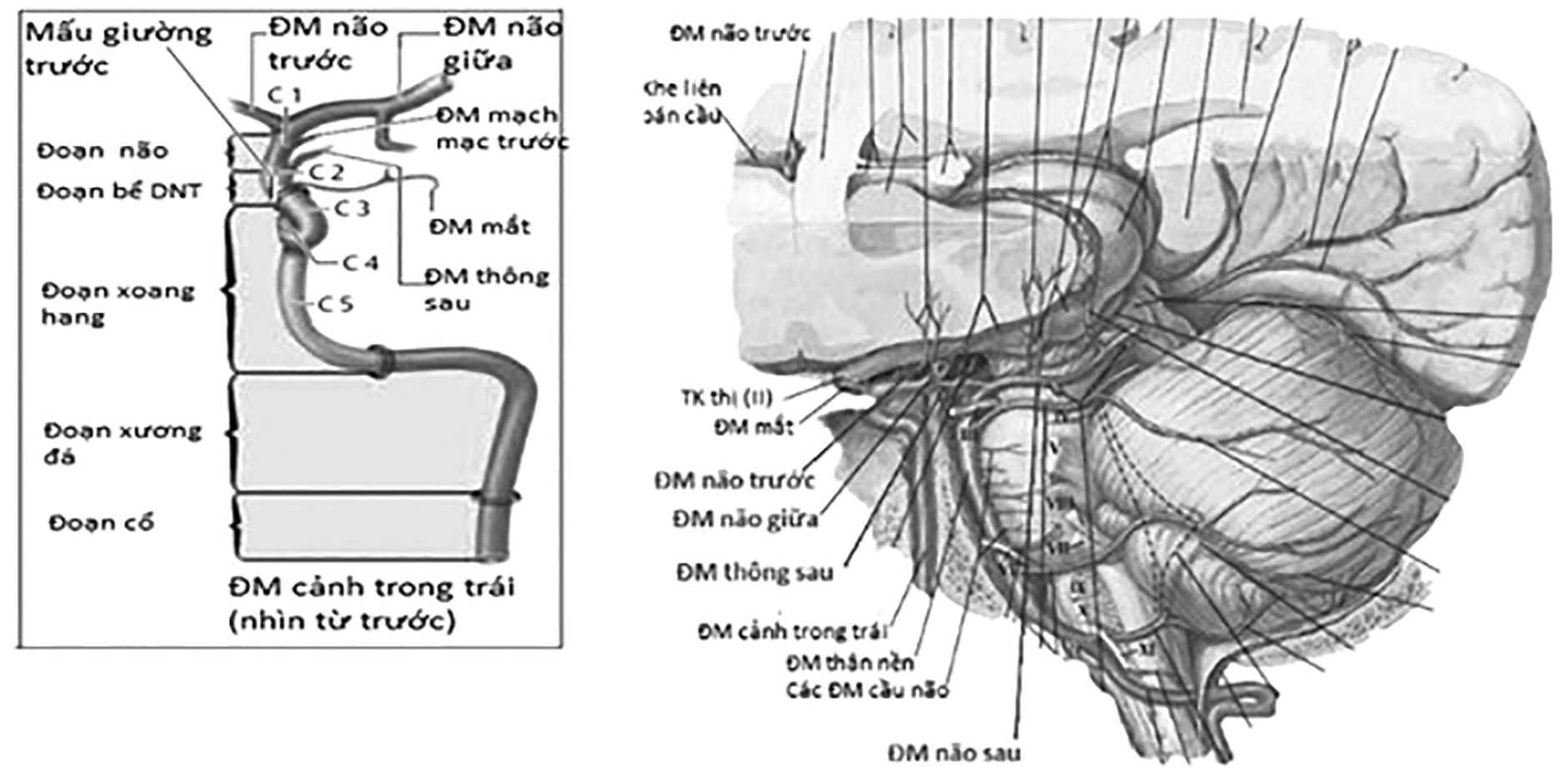
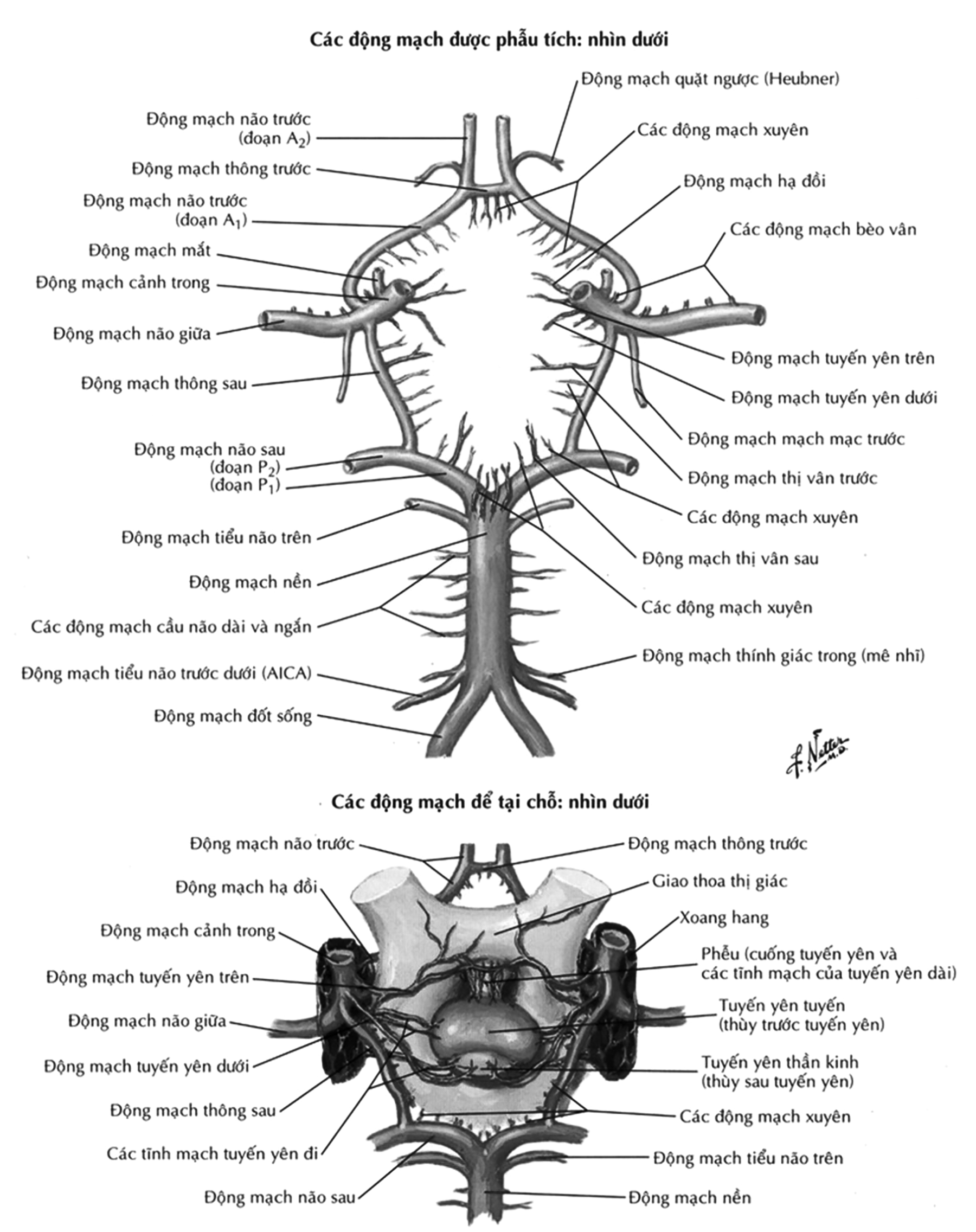
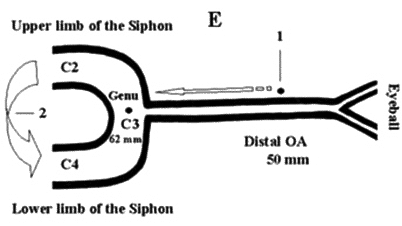
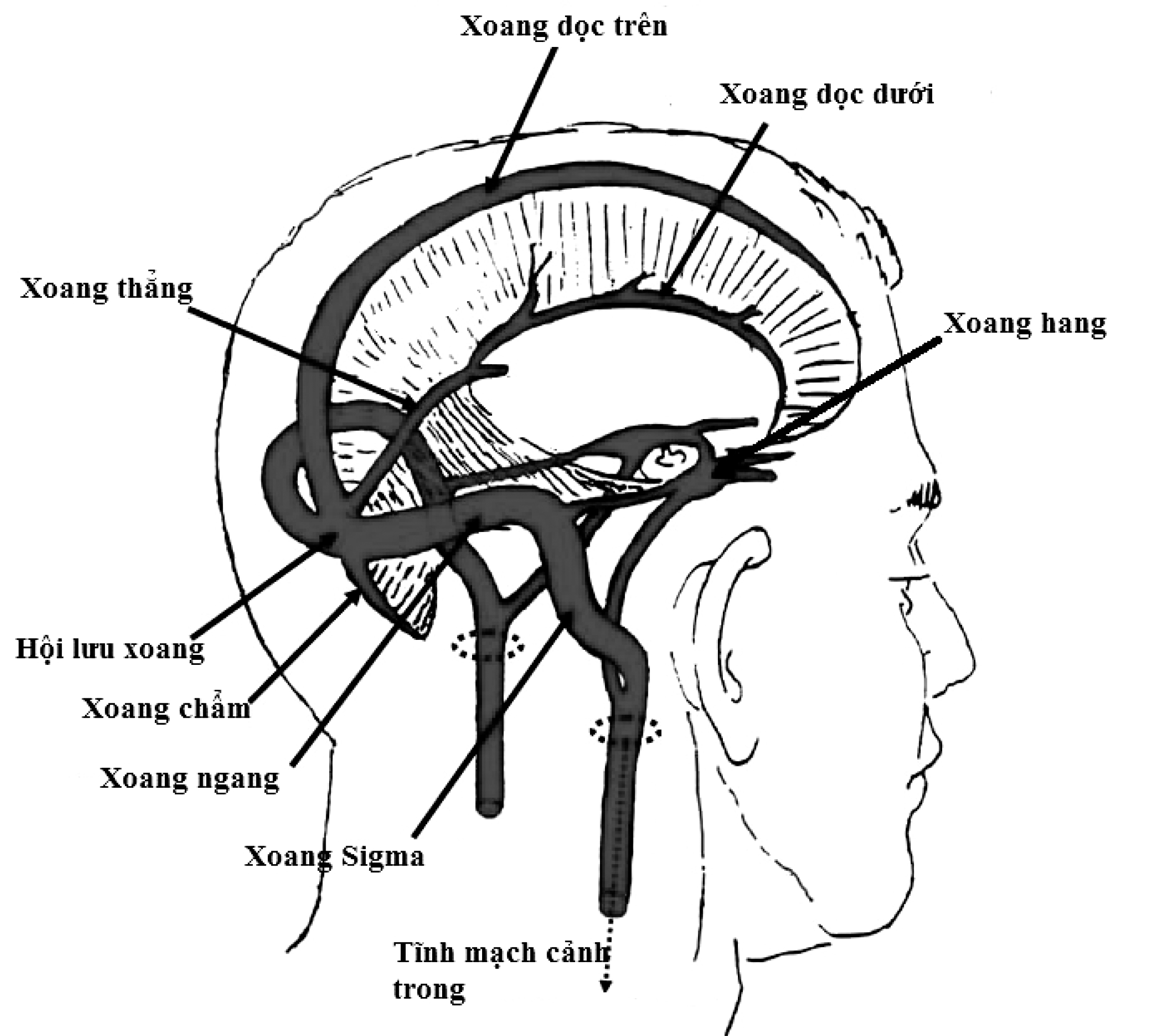
Động mạch cảnh trong đi vào xoang hang. Trong xoang hang, động mạch cảnh trong chạy dọc mặt ngoài của thân xương bướm (đoạn C5), sau đó quặt ra trước và đi bên ngoài yên bướm dọc theo thành bên của xương bướm (đoạn C4); sau đó quặt ngược ra sau đi dưới chân mấu giường trước (đoạn C3). Sau khi ra khỏi xoang hang, nó xuyên vào màng cứng phía trong mấu giường trước và đi dưới thần kinh thị (đoạn C2), tiếp đó nó đi trong khoang dưới nhện (đoạn C1). Đoạn C2, C3, C4 hợp thành siphon động mạch cảnh, từ sau chỗ tách ra động mạch mắt đến tận cùng chia ra động mạch não trước, động mạch não giữa, động mạch thông sau và động mạch mạch mạc trước.
Động mạch não trước (Anterior cerebral artery – ACA)
Hai động mạch não trước rất gần nhau và được nối bằng động mạch thông trước. Động mạch não trước chia ra thành hai đoạn A1 và A2:
* Đoạn A1 (còn gọi là đoạn ngang) tính từ chỗ xuất phát của động mạch não trước đến chỗ xuất phát của động mạch thông trước, có các nhánh:
– Các nhánh nhân đậu thể vân giữa
– Động mạch thông trước
– Động mạch quặt ngược Heubner
* Đoạn A2 từ thông trước cho tới chỗ phân đôi thành động mạch cạnh chai và động mạch chai viền chạy quanh thân và gối thể chai cho các nhánh:
– Động mạch mắt trán
– Động mạch trán cực
– Động mạch cạnh chai
– Động mạch trai viền
– Động mạch lồi chai
Động mạch não giữa (Middle cerebral artery – MCA)
Động mạch não giữa là nhánh tận lớn nhất của động mạch cảnh trong và được chia thành bốn đoạn chính.
* Đoạn đầu động mạch não giữa (đoạn M1, đoạn xương bướm): xuất phát từ chỗ chia nhánh động mạch cảnh trong ra phía ngoài chạy theo mấu giường trước 1 – 2cm và cho các nhánh nhân đậu – thể vân bên cấp máu cho hạch nền và cánh tay trước của bao trong.
* Đoạn đảo (M2): từ đoạn M2 đổi hướng ra ngoài để vào đáy khe Sylvius và nằm trên bề mặt thùy đảo và chia ra các nhánh cấp máu cho thùy đảo.
* Đoạn nắp (M3): quặt ngược về phía sau để đi dọc theo bề mặt của nắp thùy đảo cấp máu cho bề mặt của vỏ não.
* Các đoạn tận (M4, M5): đi ra khỏi khe Sylvius lên bề mặt lồi phía ngoài của vỏ não, cấp máu hầu hết vỏ não và thùy trán, thùy đỉnh. Đặc biệt khu vực vỏ não quan trọng các vùng (vận động, cảm giác, ngôn ngữ).
– Động mạch thông sau, rất ngắn, nó nối động mạch cảnh trong với động mạch não sau.
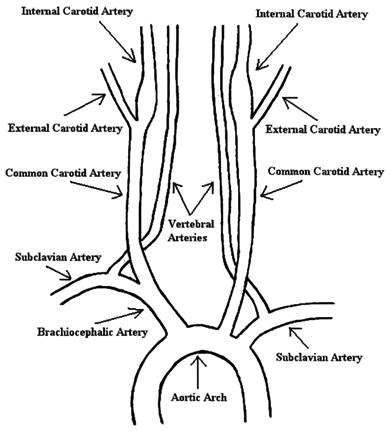
Tưới máu cho não được đảm bảo an toàn nhờ tuần hoàn bàng hệ. Trong nhu mô não, giữa các khu vực trung tâm và ngoại vi có rất ít hoặc không có những nhánh mạch nối có tầm quan trọng về lâm sàng. Ngược lại giữa ngoài sọ và trong sọ, mạng nối các mạch rất quan trọng và phát triển tới mức khi có sự tắc mạch, kể cả các mạch lớn vùng cổ có thể vẫn không gây các triệu chứng lâm sàng. Mạng nối này chia làm 3 phần khác nhau:
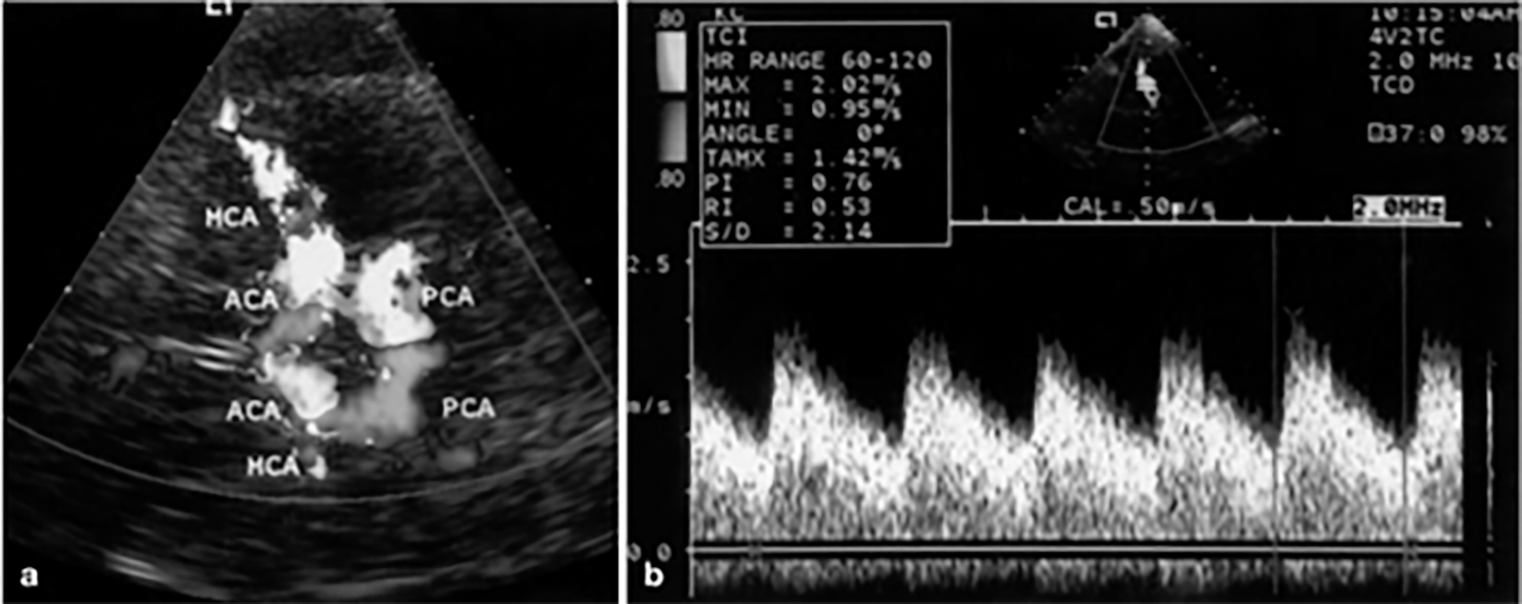
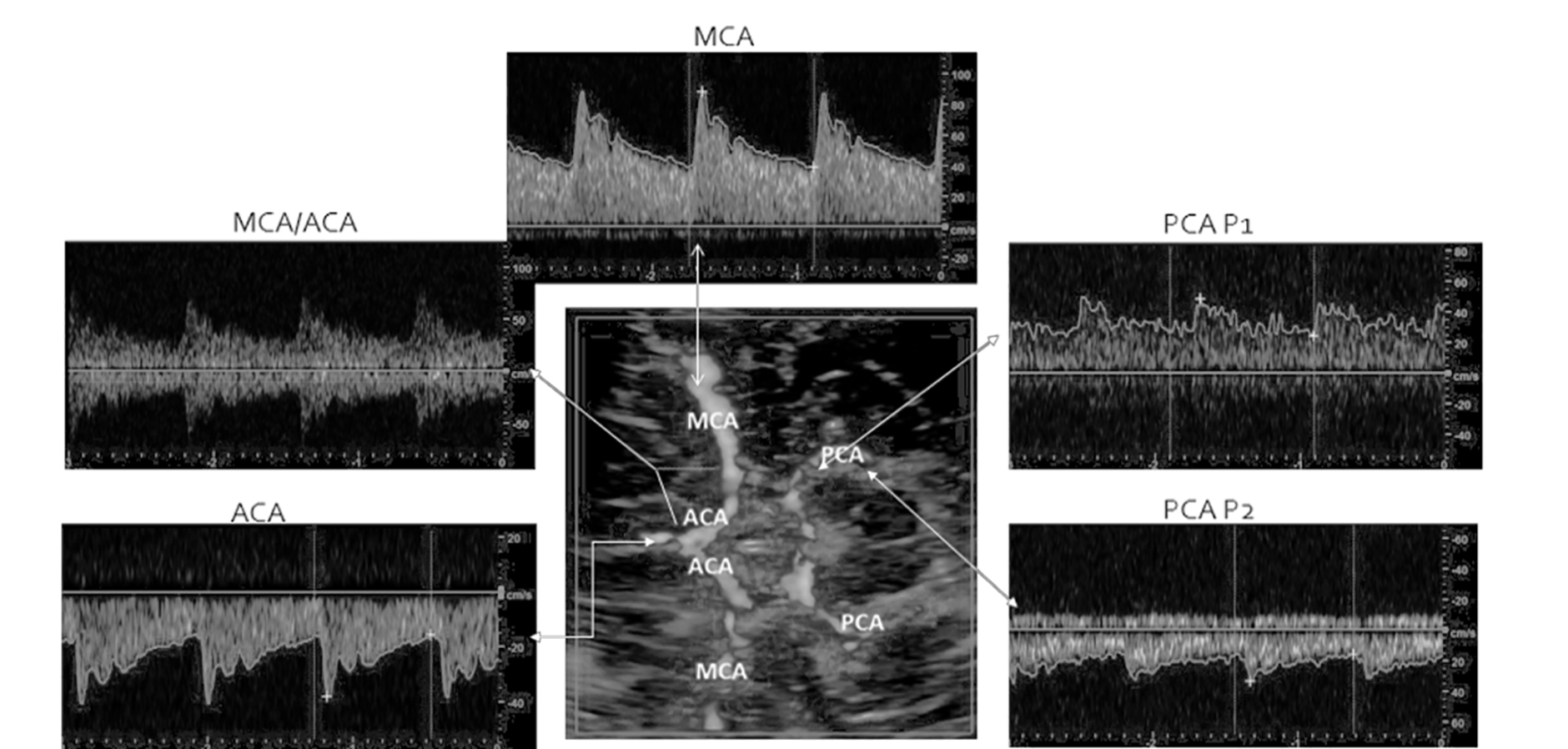
Dựa vào đặc điểm giải phẫu, có thể xác định các động mạch não trước, động mạch não giữa, động mạch não sau, đoạn tận của động mạch cảnh trong ở cửa sổ thái dương, động mạch mắt, động mạch cảnh trong đoạn siphon ở cửa sổ mắt, động mạch đốt sống, động mạch thân nền ở cửa sổ chẩm, động mạch cảnh trong đoạn ngoài sọ ở cửa sở góc hàm.
Hình ảnh các vòng willis với các động mạch não trước (ACA), não giữa (MCA), não sau (PCA), có vận tốc khác nhau, hướng và khoảng cách từ đầu dò đến mạch máu khác nhau (độ sâu).
Bảng 4.1. Xác định động mạch dựa trên các thông số siêu âm
| Động mạch | Cửa sổ | Hướng | Độ sâu (mm) | Vận tốc trung bình (cm/s) |
| MCA | Thái dương | Về đầu dò | 30-60 | 55 ± 12 |
| OA | Mắt | Về đầu dò | 40-60 | 20 ± 10 |
| ICA đoạn tận | Thái dương | Về đầu dò | 55-65 | 39 ± 09 |
| ACA | Thái dương | Xa đầu dò | 60-85 | 50 ± 11 |
| PCA | Thái dương | Có 2 hướng | 60-70 | 40 ± 10 |
| ICA (đoạn siphon) | Mắt | Có 2 hướng | 60-80 | 45 ± 15 |
| VA | Chẩm | Xa đầu dò | 60-80 | 38 ± 10 |
| BA | Chẩm | Xa đầu dò | 80-110 | 41 ± 10 |
MCA: Động mạch não giữa, OA: Động mạch mắt, ICA: động mạch cảnh trong, ACA: động mạch não trước, PCA: động mạch não sau, VA: động mạch đốt sóng, BA: động mạch thân nền. Với MFV (vận tốc trung bình) = (vận tốc tâm thu + 2 x vận tốc tâm trương) / 3.
CÁC BƯỚC TIẾN HÀNH KHẢO SÁT
Cửa sổ thái dương:
MCA:
• Đặt độ sâu khảo sát ở mức 50mm (ngang mức giữa M1 MCA).
• Đặt đầu dò trước tai, ngay trên cung gò má, hướng mũi đàu dò lên trên và ra trước.
• Chỉnh hướng đầu dò nhẹ để tìm tín hiệu dòng chảy hướng về đầu dò tương ứng với MCA, thông thường MCA sẽ có phổ sóng kháng lực thấp.
• Hạ dần độ sâu khảo sát, đồng thời hướng mũi đầu dò lên trên hoặc ra trước (tìm M2 MCA), chỉnh đầu dò theo tín hiệu cho tới khi không thấy tín hiệu nữa (thường độ sâu dưới 30mm – ứng với đoạn xa M2). Lưu lại tín hiệu có vận tốc cao nhất, và các đoạn có tín hiệu bất thường.
• Quay lại vị trí M1 MCA ban đầu.
Hình 4.5. Khảo sát tại cửa sổ thái dương
ACA:
• Đi theo tín hiệu MCA đến đoạn gốc (thường ở độ sâu 60-65 mm) để tìm đoạn tận ICA, ICA sẽ có vận tốc thấp hơn và âm sắc trầm hơn MCA. Đoạn ICA phân chia sẽ có hình ảnh phổ sóng 2 chiều, chiều hướng về đầu dò của MCA và ra xa đầu dò của ACA (lưu lại tín hiệu, và ghi nhớ vị trí để dùng tiếp tục khảo sát các động mạch khác từ mốc này)
• Chỉnh hướng mũi đầu dò ra trước, đi theo tín hiệu của ACA cho đến hết chiều dài khảo sát (thường đến độ sau 75-80 mm). Lưu lại tín hiệu có vận tốc cao nhất, và các đoạn có tín hiệu bất thường
• Quay lại ví trí chỗ phân chia từ ICA ra MCA và ACA
PCA:
• Đặt độ sâu ở mức 60-65mm, chỉnh hướng mũi đầu dò về phía sau 10-30 độ để tìm PCA, thường có một khoảng trống tín hiệu giữa ICA và PCA. PCA có 2 đoạn P1 (hướng về đầu đò) và P2 (hướng ra xa đầu dò) ở độ sâu từ 55-75 mm. Lưu lại tín hiệu có vận tốc cao nhất, và các đoạn có tín hiệu bất thường.
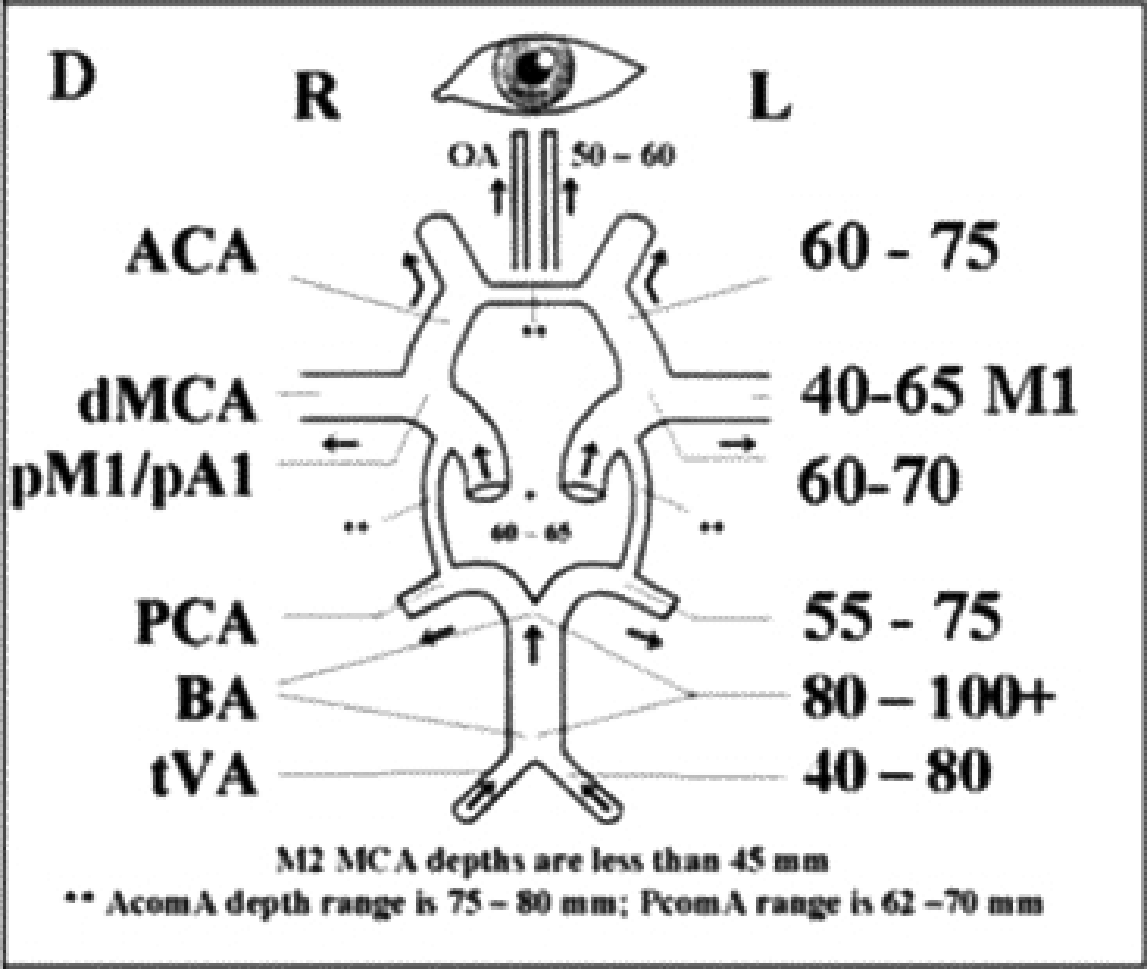 Hình 4.6. Độ sâu các vị trí động mạch cần khảo sát trên TCD
Hình 4.6. Độ sâu các vị trí động mạch cần khảo sát trên TCD
Cửa sổ mắt:
• Chỉnh mức năng lượng xuống 10% công suất máy.
• Để độ sâu khảo sát ở mức 50mm, bệnh nhân nhắm mắt, đặt đầu dò lên mi mắt hướng mũi đầu dò nhẹ vào trong.
• Lưu lại tín hiệu OA ở độ sâu 40-50mm.
• Ở độ sâu 55-65 mm có thể thấy tín hiệu siphon. Lưu lại tín hiệu có vận tốc cao nhất hoặc hình ảnh dòng chảy 2 hướng tại C3.
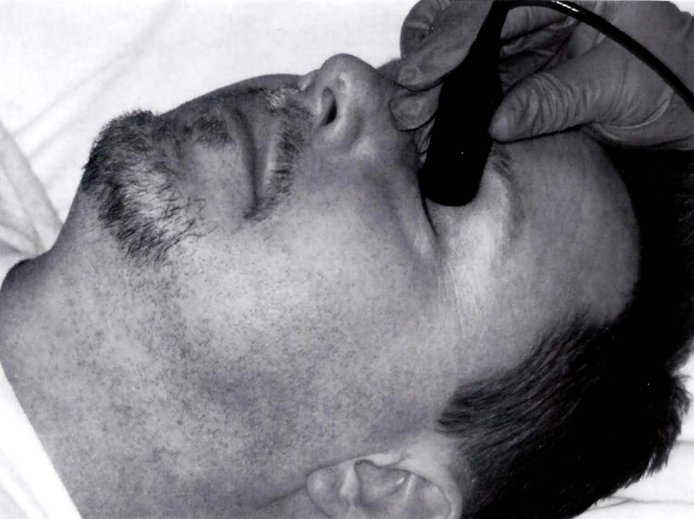 Hình 4.7. Khảo sát tại cửa sổ mắt
Hình 4.7. Khảo sát tại cửa sổ mắt
Hình 4.8. Độ sâu động mạch cảnh trong đoạn siphon và động mạch mắt trên TCD
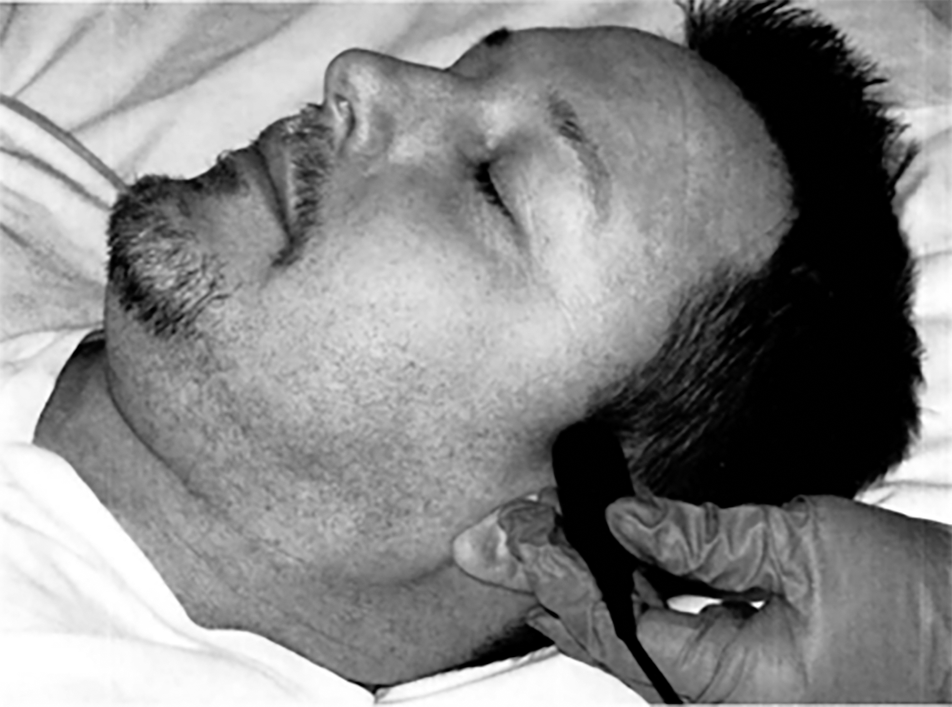
Cửa sổ chẩm:
• Chỉnh mức năng lượng đủ để khảo sát
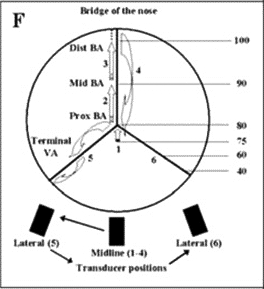
• Đặt đầu dò cách 2cm dưới nền sọ ngay đường giữa gáy, hướng mũi đầu dò về phải gốc mũi bệnh nhân, để độ sâu khảo sát 75mm (mức VA hợp thành BA). Hướng mũi đầu dò về phía trên, áp sát bản đầu dò vào da, đi theo tín hiệu BA (hướng ra xa đầu dò) với độ sâu tăng dần, cho đến khi không còn ghi nhận tín hiệu, thường sâu hơn 105 mm.
• Lưu lại tín hiệu ở các đoạn BA 80mm, 90mm, tín hiệu có vận tốc lớn nhất và các tín hiệu bất thường.
• Quay lại vị trí ban đầu đã khảo sát chỗ hợp lưu VA thành BA
• Dời đầu dò qua bên, cách vị trí này 2cm, hướng mũi đầu dò về gốc mũi, tìm tín hiệu VA hướng ra xa đầu dò, ở độ sâu 75-40 mm, lưu lại tín hiệu ở độ sâu 60mm, hoặc tín hiệu có vận tốc cao nhất hay bất thường
• Thực hiện tương tự với bên còn lại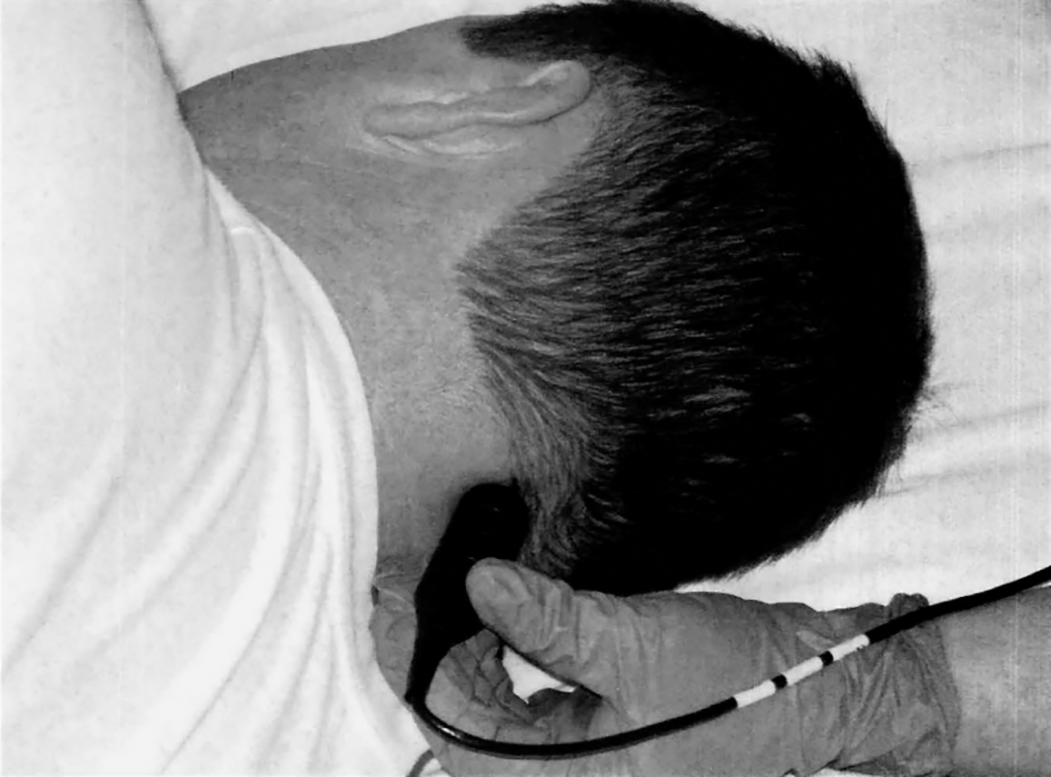
 Hình 4.9. Khảo sát tại cửa sổ chẩm
Hình 4.9. Khảo sát tại cửa sổ chẩm
Cửa sổ góc hàm:
• Đặt đầu dò dưới góc hàm, trước cơ ức đòn chủm, hướng mũi đầu dò lên trên và vào trong
• Đặt độ sâu khảo sát ở mức 50mm, tìm dòng chảy có kháng lực thấp, hướng ra xa đầu dò tương ứng với ICA, khảo sát ở độ sâu từ 40-60mm, lưu lại tín hiệu có vận tốc cao nhất hay bất thường. [9]
Hình 4.10. Khảo sát tại cửa sổ góc hàm
5. PHÂN TÍCH
Phổ sóng
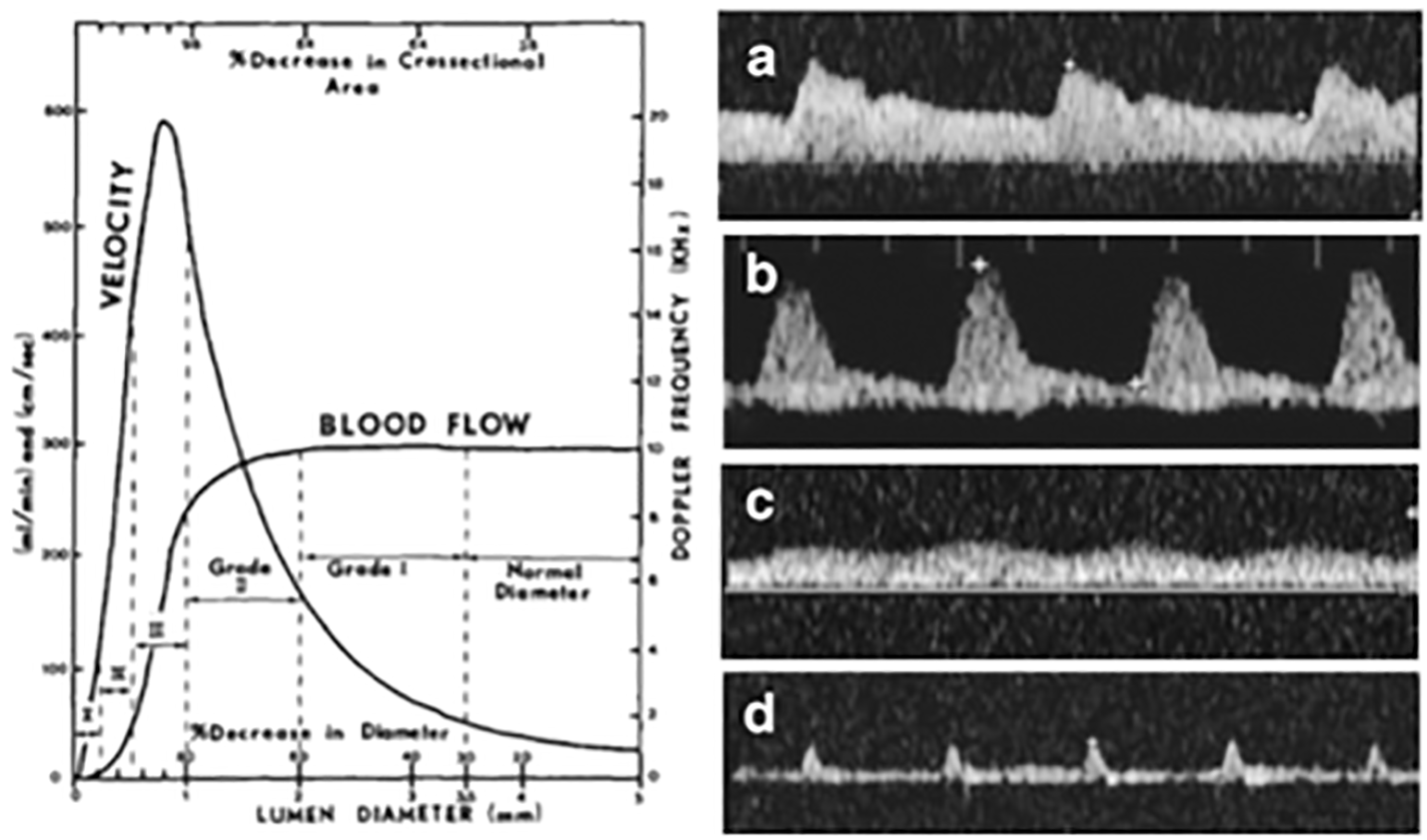
Spencer và Reid đã mô tả một mô hình huyết động giải thích được phần lớn các mẫu phổ sóng quan sát được với sự thay đổi của dòng chảy và sự thay đổi trở kháng lòng mạch trong hẹp động mạch cảnh tiến triển. Hiểu một cách đơn giản, khi khẩu kính mạch máu thu hẹp dần, vận tốc dòng máu sẽ tăng lên để đảm bảo lượng máu đi qua được bảo tồn, nhưng khi khẩu kính lòng mạch hẹp còn quá nhỏ (thường hẹp trên 80%), vận tốc và lượng máu đi qua sẽ giảm dần. Mô hình huyết động học này đúng với hầu hết các hiện tượng mạch máu não được quan sát thấy trong siêu âm doppler xuyên sọ. [6]
Hình 5.1. Mô hình của Spencer và dạng sóng tương ứng trong khảo sát TCD
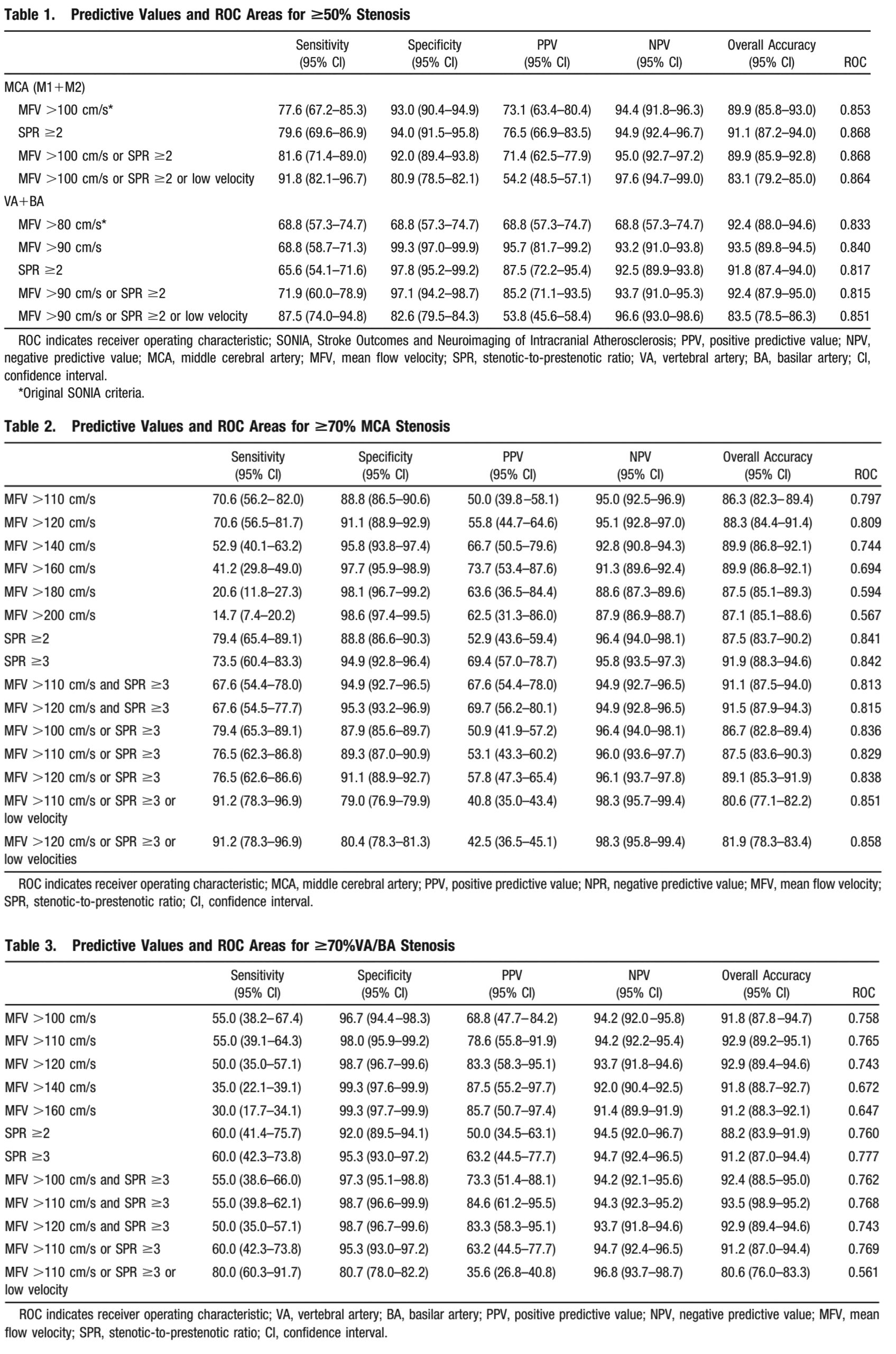
Từ các nghiên cứu hiện nay, các mốc chẩn đoán hẹp động mạch nội sọ ở MCA và VA / BA có nhiều chứng cứ nhất và được ứng dụng nhiều trong thực hành TCD.
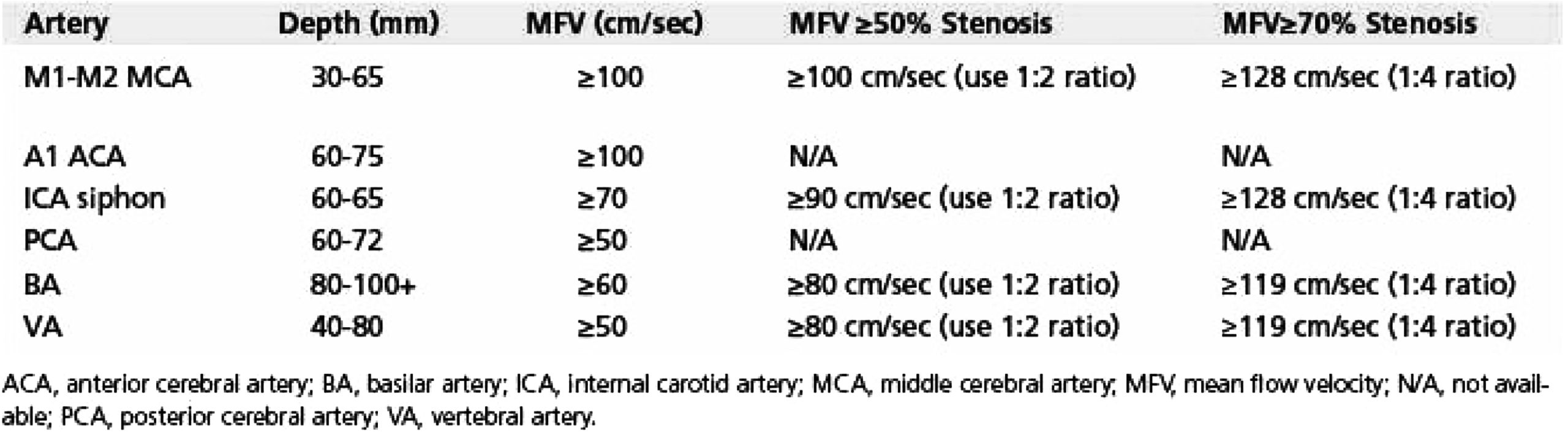
Tiêu chuẩn hẹp ≥ 50% của MCA (theo SONIA):
• MFV ≥ 100 cm/s
Tiêu chuẩn hẹp ≥ 70% của MCA (theo Zhao):
• MFV > 120 cm/s
• Hoặc Tỷ lệ vận tốc chỗ hẹp / trước chỗ hẹp ≥ 3
• Hoặc Vận tốc thấp bất thường
Trong đó tiêu chuẩn MFV > 120 cm/s có ý nghĩa nhất
Tiêu chuẩn hẹp ≥ 50% của VA/BA (theo SONIA):
• MFV ≥ 80 cm/s
Tiêu chuẩn hẹp ≥ 70% của MCA (theo Zhao):
• MFV > 110 cm/s
• Hoặc Tỷ lệ vận tốc chỗ hẹp / trước chỗ hẹp ≥ 3
Trong đó tiêu chuẩn MFV > 110 cm/s có ý nghĩa nhất
Một số yếu tố gợi ý hẹp khác:
Chênh lệch vận tốc trung bình với bên bình thường ≥ 30%
Dòng xoáy trên phổ sóng ghi nhận (turbulence, bruit, flow-void)
Thay đổi vận tốc so với các động mạch khác cùng bên. (bình thường: MCA ≥ ACA ≥ siphon ≥ PCA ≥ BA ≥ VA). [6]
5.2. Theo dõi trong và sau tiêu sợi huyết đường tĩnh mạch
Tiêu sợi huyết đường tĩnh mạch là biện pháp điều trị ưu tiên hàng đầu ở bệnh nhân nhồi máu não cấp trong cửa sổ 4,5 giờ đầu tiên. Siêu âm doppler xuyên sọ là công cụ duy nhất giúp theo dõi quá trình diễn biến của cục máu đông trong và sau khi sử dụng tiêu sợi huyết đường tĩnh mạch theo thời gian thực. Nhờ các dụng cụ cố định đầu dò tại vị trí khảo sát động mạch não giữa, cũng như những tiến bộ khoa học tạo nên các thiết bị TCD có khả năng tự động xác định và chỉnh hướng đầu dò để khảo sát động mạch não giữa, TCD ngày càng được ứng dụng trong đánh giá hiệu quả điều trị tiêu sợi huyết đường tĩnh mạch. Ngoài ra, một số nghiên cứu gần đây gợi ý TCD có ý nghĩa điều trị, có thể hỗ trợ quá trình tiêu sợi huyết và tái thông thuận lợi hơn [6], [8]
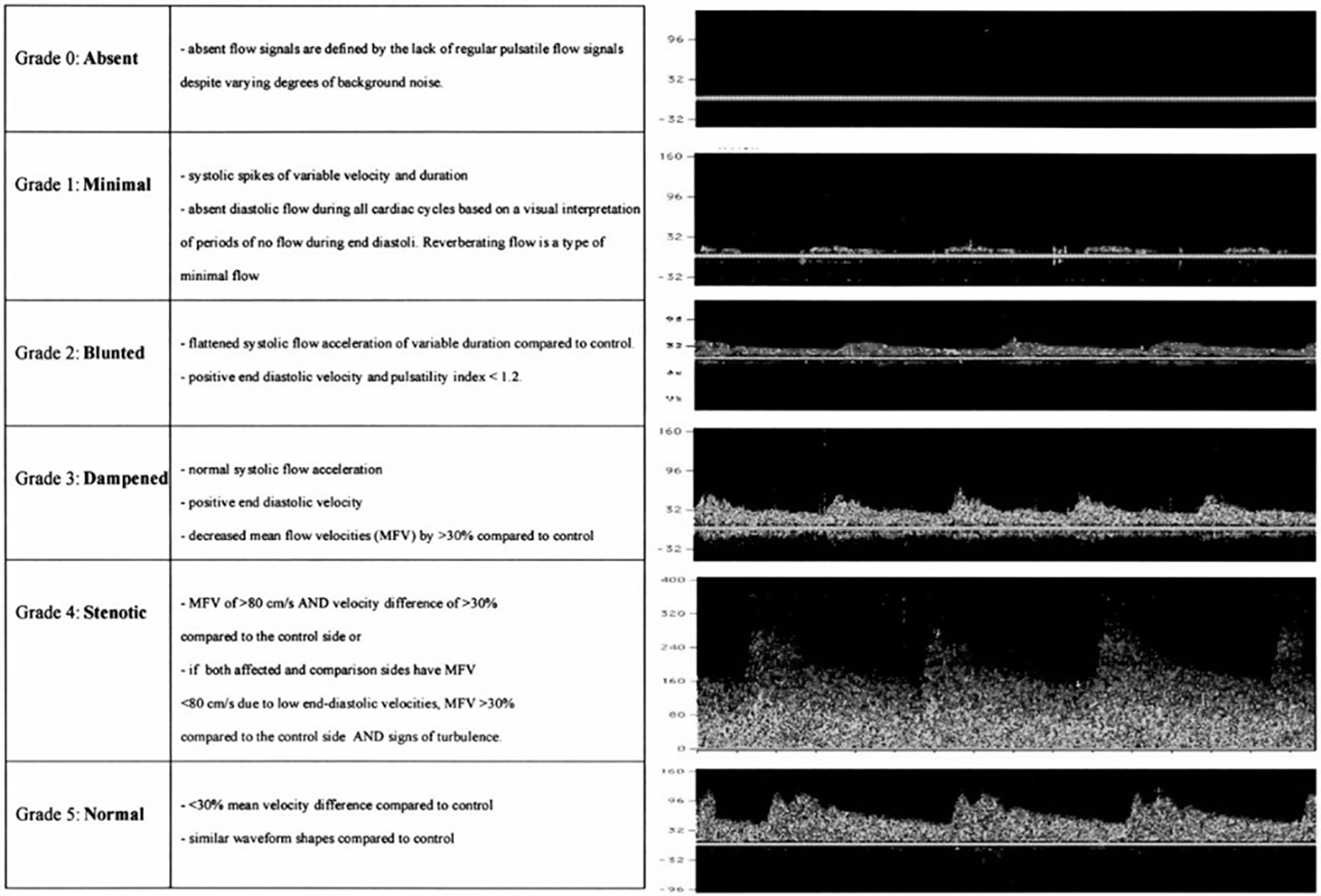
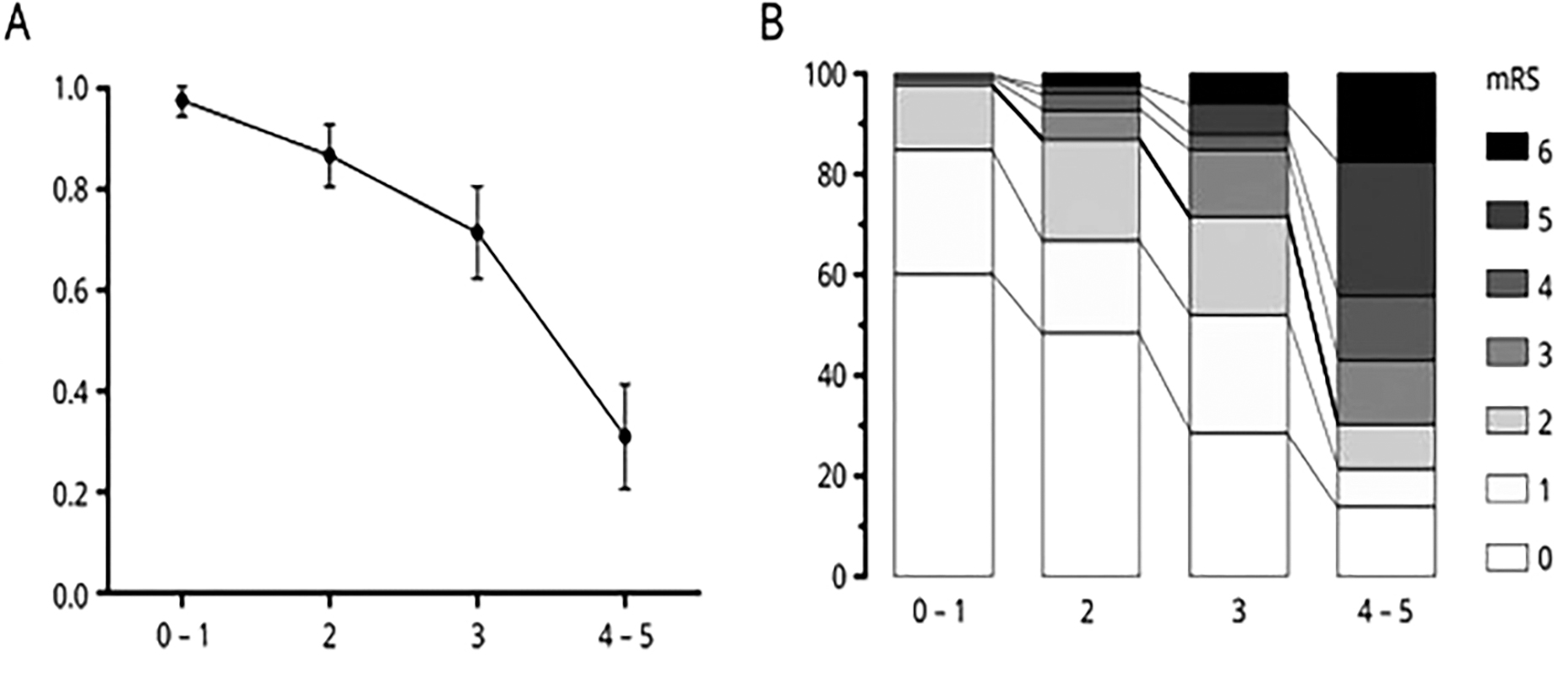
Để đánh giá quá trình tiêu sợi huyết trong nhồi máu não, người ta sử dụng thang phân độ TIBI (Thrombolysis in Brain Ischemia). Thang điểm TIBI gồm có 6 độ: từ 0 đến 5, ứng với sự tiêu dần của huyết khối và quá trình tái thông dần dần: [10]
• Độ 0: không có tín hiệu dòng chảy qua chỗ tắc
• Độ 1: gai tâm thu, không có dòng chảy tâm trương liên tục, có dòng chảy ngược cuối kì tâm trương.
• Độ 2: phổ sóng có vận tốc thấp, vận tốc dòng chảy kì tâm thu thấp, chỉ số PI <1,2.
• Độ 3: giảm vận tốc trung bình > 30% so với bình thường, vận tốc dòng chảy kì tâm thu giảm nhẹ
• Độ 4: vận tốc trung bình tăng > 80cm/s và khác biệt > 30% so với bình thường.
• Độ 5: dòng chảy bình thường với vận tốc trung bình không khác biệt quá 30% so với bình thường.
Biến chứng co thắt mạch là một trong những biến chứng phổ biến và khó kiểm soát ở bệnh nhân xuất huyết dưới nhện, có nguy cơ gây nhồi máu não và tử vong, Các biện pháp đánh giá trực tiếp sự co thắt mạch ở bệnh nhân xuất huyết dưới nhện bao gồm TCD, chụp mạch máu bằng cắt lớp vi tính hoặc cổng hưởng từ có chất tương phản dựng hình mạch máu hay chụp mạch máu số hóa xóa nền, trong đó, TCD là biện pháp đơn giản, rẻ tiền và không xâm lấn. Ứng dụng TCD trong đánh giá co thắt mạch còn có thể dùng trong các mặt bệnh chấn thương sọ não, tụ máu dưới màng cứng. [6]
Cơ sở của khảo sát TCD đánh giá co thắt mạch dựa trên sự giảm khẩu kính của các động mạch nội sọ cụ thể là động mạch não giữa, động mạch thân nền, so với các động mạch ngoài sọ như cảnh trong, động mạch đốt sống đoạn ngoài sọ. [6]
Bảng 5.3. Phân độ co thắt mạch theo tiêu chuẩn vận tốc và tỷ số liên quan [3]
| Mức độ co thắt mạch đánh giá ở MCA | MFV (cm/s) | Tỷ số Lindegaard |
| Nhẹ | 120-149 | 3-6 |
| Trung bình | 150-199 | 3-6 |
| Nặng | >200 | >6 |
| Mức độ co thắt mạch đánh giá ở BA | MFV (cm/s) | Tỷ số Siviri |
| Nhẹ | >70 | >2 |
| Trung bình | >85 | >2.5 |
| Nặng | >85 | >3 |
Tỷ số Lindegaard = MFV động mạch não giữa / MFV động mạch cảnh đoạn ngoài sọ (cùng bên)
Tỷ số Sviri = MFV động mạch than nền / MFV động mạch đốt sống
5.4. Đánh giá nguy cơ thuyên tắc – phát hiện shunt phải – trái
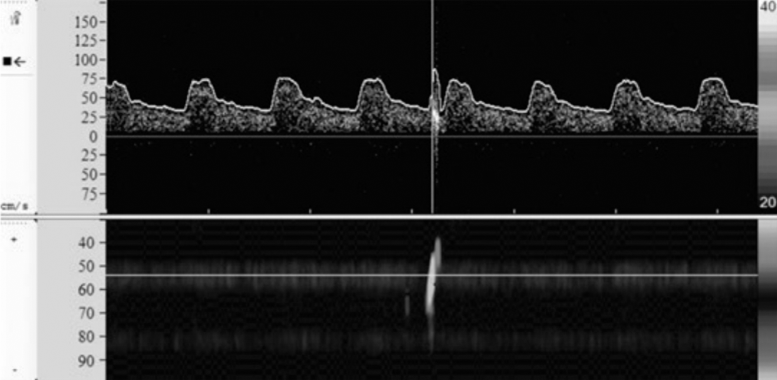
Đột qụy do lấp mạch từ tim chiếm 14-30% các trường hợp nhồi máu não, bệnh nhân nhồi máu não do căn nguyên tim mạch có nguy cơ tái phát cao, cần được tầm soát, theo dõi và quản lí các yếu tố nguy cơ. Nhồi máu do lấp mạch từ tim xảy ra khi tim bơm các dị vật và tuần hoàn não, dẫn đến lấp mạch, gây nhồi máu. TCD là công cụ duy nhất hiện nay có thể phát hiện các tín hiệu microemboli bất thường theo thời gian thực. Các tín hiệu microemboli này rất đặc trưng trên phổ sóng siêu âm, thường được ghi nhận khi khảo sát động mạch não giữa, khả năng phát hiện tăng dần theo thời gian khảo sát. [6]
Hình 5.3. Tín hiệu microemboli
Tín hiệu microemboli có thể xuất hiện trong các trường hợp bệnh nhân có hẹp động mạch cảnh, xơ vữa cung động mạch chủ, rung nhĩ, van tim nhân tạo, tiền sử phẫu thuật tim, đặt stent hay các thủ thuật lên mạch máu. [6]
Ở các bệnh nhân có tồn tại lỗ bầu dục, nguy cơ nhồi máu não do thuyên tắc tăng lên đến 40%. Trước đây, để đánh giá tồn tại lỗ bầu dục ở bệnh nhân đột quỵ tiên phát nhằm giúp tiên lượng và dự phòng, người ta sử dụng siêu âm tim qua thực quản có dùng chất tương phản – vốn là một phương pháp xâm lấn cao. Với sự phát triển của TCD, hiện nay TCD được ứng dụng trong phát hiện tồn tại shunt phải – trái, bao gồm lỗ bầu dục với khảo sát vi bọt khí. Khảo sát bọt khí được thực hiện bằng cách bơm một hỗn dịch trộn đều của 9 ml dịch đẳng trương và 1 ml khí vào tĩnh mạch đồng thời theo dõi liên tục và đếm số tín hiệu microemboli với TCD tại vị trí khảo sát MCA. Khảo sát bọt khí là một khảo sát ít xâm lấn, ít biến chứng, đơn giản hơn siêu âm tim qua thực quản nhưng vẫn mang lại kết quả chính xác. [6], [12]
Số lượng tín hiệu microemboli càng lớn thì càng gợi ý shunt phải – trái tồn tại với kích thước lớn hơn. [4]
Bảng 5.4. Phân độ tín hiệu microemboli theo Spencer
| Độ I | 1-5 tín hiệu microemboli |
| Độ II | 6-15 tín hiệu microemboli |
| Độ III | 16-50 tín hiệu microemboli |
| Độ IV | 51-150 tín hiệu microemboli |
| Độ V | > 150 tín hiệu microemboli |
| Độ V+ | Số tín hiệu microemboli quá nhiều, không đếm được |
1. L. D. DeWitt, L. R. Wechsler (1988), “Transcranial Doppler”, Stroke, 19 (7), tr. 915-921.
2. E. Feldmann, J. L. Wilterdink, A. Kosinski, và cs (2007), “The Stroke Outcomes and Neuroimaging of Intracranial Atherosclerosis (SONIA) trial”, Neurology, 68 (24), tr. 2099-2106.
3. K. F. Lindegaard, H. Nornes, S. J. Bakke, W. Sorteberg, P. Nakstad (1989), “Cerebral vasospasm diagnosis by means of angiography and blood velocity measurements”, Acta Neurochir (Wien), 100 (1-2), tr. 12-24.
4. G. Telman, S. Yalonetsky, E. Kouperberg, E. Sprecher, A. Lorber, D. Yarnitsky (2008), “Size of PFO and amount of microembolic signals in patients with ischaemic stroke or TIA”, Eur J Neurol, 15 (9), tr. 969-972.
5. L. Zhao, K. Barlinn, V. K. Sharma, và cs (2011), “Velocity criteria for intracranial stenosis revisited: an international multicenter study of transcranial Doppler and digital subtraction angiography”, Stroke, 42 (12), tr. 3429-3434.
6. (2022), Neurovascular Sonography, Springer Cham,
7. M. Akif Topcuoglu (2012), “Transcranial Doppler ultrasound in neurovascular diseases: diagnostic and therapeutic aspects”, Journal of Neurochemistry, 123 (s2), tr. 39-51.
8. Andrei V. Alexandrov, Martin Köhrmann, Lauri Soinne, và cs (2019), “Safety and efficacy of sonothrombolysis for acute ischaemic stroke: a multicentre, double-blind, phase 3, randomised controlled trial”, The Lancet Neurology, 18 (4), tr. 338-347.
9. Andrei V. Alexandrov, Michael A. Sloan, Lawrence K.S. Wong, và cs (2007), “Practice Standards for Transcranial Doppler Ultrasound: Part I—Test Performance”, Journal of Neuroimaging, 17 (1), tr. 11-18.
10. Andrew M. Demchuk, W. Scott Burgin, Ioannis Christou, và cs (2001), “Thrombolysis in Brain Ischemia (TIBI) Transcranial Doppler Flow Grades Predict Clinical Severity, Early Recovery, and Mortality in Patients Treated With Intravenous Tissue Plasminogen Activator”, Stroke, 32 (1), tr. 89-93.
11. F.H. Netter (2018), Atlas of Human Anatomy, Elsevier,
12. Georgios Tsivgoulis, Ioannis Heliopoulos, Elefterios Stamboulis (2010), “Safety of TCD; Bubble Study”, Stroke, 41 (4), tr. e195-e195.