Đau sau đột quỵ (Post Stroke Pain)
Đau sau đột quỵ (Post Stroke Pain)
BSCKII. Nguyễn Văn Thành
Bệnh viện Đa khoa Trung tâm Tiền Giang khóa học kế toán tổng hợp tại tphcm
Biến chứng sau đột quỵ về nội khoa và thần kinh rất nhiều , biến chứng làm ảnh trầm trọng đến chất lượng sống bệnh nhân nên việc chăm sóc bệnh nhân phải mang lại hiệu quả cao , vì vậy Bộ Y tế áp dụng xử trí đột quỵ theo tiêu chí chất lượng mà phó chủ tịch Anh quốc đã hướng dẫn tại một số tỉnh thành tại Việt Nam từ năm 2014. học kế toán thuế ở đâu tốt
Biến chứng sau độ quỵ có các nghiên cứu của P.Langhorne và cộng sự về biến chứng nội khoa sau đội quỵ (“Medical Complications After Stroke”, P. Langhorne Originally published 7 Apr 2018 Stroke. 2018;31:1223–1229), nghiên cứu từ 1 tuần, 6 tháng, 18 tháng và 30 tháng sau đột quỵ cho thấy:
Complications during hospital admission were recorded in 265 (85%) of stroke patients. Specific complications were as follows: neurological – recurrent stroke (9% of patients), epileptic seizure (3%); infections – urinary tract infection (24%), chest infection (22%), others (19%); mobility related falls (25%), falls with serious injury (5%), pressure sores (21%); thromboembolism – deep venous thrombosis (2%), pulmonary embolism (1%); pain – shoulder pain (9%), other pain (34%); and psychological – depression (16%), anxiety (14%), emotionalism (12%), and confusion (56%). During follow-up, infections, falls, “blackouts,” pain, and symptoms of depression and anxiety remained common. Complications were observed across all 3 hospital sites, and their frequency was related to patient dependency and duration after stroke.
1/Pain Following Stroke: A Population-Based Follow-Up Study
Henriette Klit 1,* Nanna B. Finnerup,1 Kim Overvad, 2 Grethe Andersen,
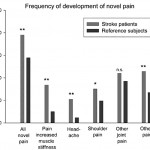
Đau mạn tính gia tăng sau đột quỵ chiếm 39%. Liên quan tuổi thấp 28.95 % và trầm cảm
Frequency of development of novel pain in stroke patients and reference subjects.
2/ Post Stroke Pain: Identification, Assessment, and Therapy
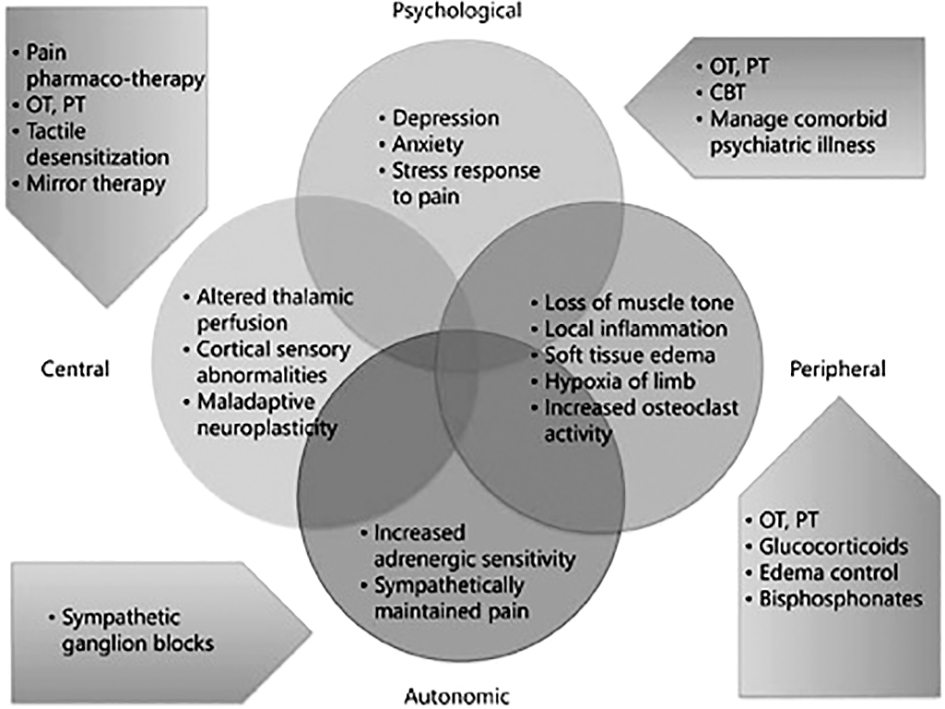
Psychological, central, peripheral, and autonomic factors contributing synergistically to post-stroke pain and associated targeted therapeutic strategies (adapted from Gierthmulen et al. [111]). CBT = Cognitive- behavioral therapy; OT = Occupational therapy; PT = physiotherapy
Đau là một biến chứng thường gặp sau đột quỵ và có liên quan đến sự hiện diện của trầm cảm, rối loạn chức năng nhận thức và chất lượng cuộc sống bị suy giảm. Hội chứng đau sau đột quỵ, bao gồm đau trung ương, hội chứng đau vùng phức tạp, đau cơ xương bao (gồm vai, đau liên quan đến co cứng, và đau đầu).
Hội chứng đau mạn tính là phổ biến sau đột quỵ và được tìm thấy trong một nửa số bệnh nhân đột quỵ . Có tới 70% bệnh nhân trải qua đau hàng ngày, hai phần ba những người bị đau trung tâm.
Các yếu tố tâm lý, trung tâm, ngoại vi …đóng góp một cách hiệp đồng với đau sau cơn đột quỵ
Điều trị đau bằng opioid và amitriptyline đã được chứng minh là đảo ngược suy giảm nhận thức liên quan đến đau.
Đau sau đột quỵ
Đau sau đột quỵ là gì?
Hậu quả nặng nề nhất xảy ra sau đột quỵ là cảm giác nóng rát nghiêm trọng ở phía bên của cơ thể bị ảnh hưởng bởi đột quỵ. Đau có thể là đau trung ương hoặc hội chứng đau trung ương, xảy ra thường xuyên nhất sau đột quỵ ở phía bên phải của não, ảnh hưởng đến phía bên trái của cơ thể.
Các triệu chứng đau sau đột quỵ
Hội chứng sau cơn đột quỵ này thỉnh thoảng có đau hoặc đau dai dẳng. Các triệu chứng có thể không xuất hiện ngay lập tức sau đột quỵ; nó có thể là ngày, tháng hoặc năm sau đó :
• Đau có thể ở một bên của cơ thể
• Co thắt cơ
• Mất cảm giác hoặc tăng độ nhạy cảm
• Yếu cơ …
Cơn đau này có thể ảnh hưởng đến việc phục hồi và có thể gây trầm cảm sau khi đột quỵ.
Một số triệu chứng như đau mặt sau đột quỵ giống như đau dây thần kinh sinh ba
Pain associated with spasticity
Đau liên quan đến co cứng cơ
Liệt cứng là một sự tự co thắt, thường xuyên đau đớn của các nhóm cơ từ phản xạ kéo dài. Nó có thể là tổn thương đến hệ thống thần kinh trung ương bao gồm các tế bào thần kinh vận động, và thường được nhìn thấy trong đột quỵ như là một di chứng lâu dài. Tỷ lệ co cứng sau đột quỵ có thể khá biến đổi và đã được báo cáo là phát triển từ 17 đến 43% bệnh nhân từ 3 đến 12 tháng sau đột quỵ.
Một trong những hậu quả nặng nề của co thắt là sự phát triển của các hợp đồng ở giai đoạn này, cơ và gân cơ đã co rút sau sang tăng động kéo dài, và chi có thể trở nên không thể phục hồi chức năng. Trong khi co cứng có thể không đau, các hợp đồng thường khá đau đớn. Ngoài ra, co cứng, tứ chi bất động có nguy cơ cao bị phân hủy da, có thể mang lại những biến chứng đau đớn hơn nữa. Điều này nhấn mạnh tầm quan trọng của việc công nhận và quản lý co cứng sớm và thích hợp.
Kích thích điện bề mặt thần kinh cơ có thể làm giảm co thắt và giảm đau.
Complex Regional Pain Syndrome
Hội chứng đau vùng phức tạp liên quan đau, phù, thay đổi vận mạch …
Gồm đau thần kinh, giới han vận động, thay đổi vận mạch, vận động tăng tiết và thay đổi dinh dưỡng tóc, móng, da
Post Stroke Headach
Đau đầu mạn 10% sau đột quỵ 6 tháng do căng thẳng hoặc do kích thích hệ thống thần kinh sinh ba mạch máu.
Đau sau đột quỵ có nhiều cơ chế đặc biệt đột quỵ nghiêm trọng.
3/Central poststroke pain
James L Henry, PhD, Chitra Lalloo, BHSc, and Kiran Yashpal, PhD).
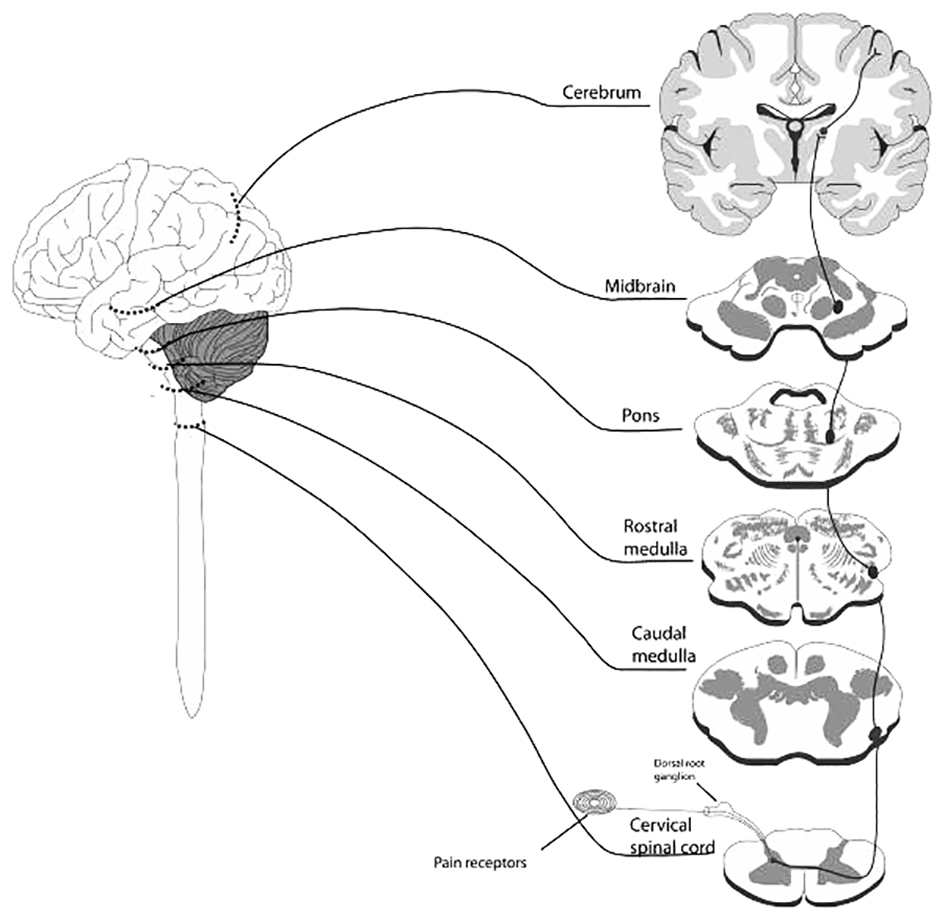
The contribution of the spinothalamic tract.
Đường liên quan đau là bó đồi thị tủy gai mà truyền đau, nhiệt và cảm giác sâu.
Từ bó gai đồi thị đến cột bên tủy sống, đi qua hành và cầu não bên.
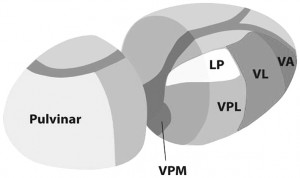
To the ventral posterolateral nucleus (VPL) of the thalamus, finally terminatin in the post- central gyrus (Figure 1a). Lesions or injury to any part of this tract can potentially result in CPSP, however, some structures are more highly associated with this syndrome than others.
Figure (a) the spinothalamic tract. (b) the nuclei of the thalamus.
CPSP was originally described as a thalamic pain syndrome, and it continues to be the most commonly documented and studied neural structure associated with CPSP5,9. Modern studies have shown that specific areas within the thalamus are more correlated to the development of CPSP than others. The contribution of medullary tracts.
Biến chứng đau trung ương cũng rất nặng nề
Đau trung ương sau đột quỵ (Central poststroke pain (CPSP) là hội chứng đau đồi thị (thalamic pain syndrome) là đau thần kinh trung ương xảy ra bởi đột quỵ (central neuropathic pain occurring in patients affected by stroke.) do tổn thương hoặc rối loạn chức năng tại hệ thống thần kinh trung ương (the central nervous system), frequently described as burning, scalding, or burning and freezing, other symptoms. Central neuropathic pain, Hypersensitivity, Poststroke pain, Stroke, Thalamic syndrome.
Cảm giác bất thường 42%
EPIDEMIOLOGY OF CPSP : 8,4%
Treatments for CPSP
– Thuốc tác dụng Calcium channel: pregabalin and gabapentin thì được chọn nhiều mức độ đau hiệu quả giảm đau 70% được chấp nhận.
– Thuốc chống co giật khác (sodium channel blockers.) Carbamazepine là thuốc lựa chọn thứ hai
– Lamotrigine 200mg / ngày.
– Amitriptyline, thuốc chống trầm cảm 3 vòng thì lựa chọn đầu tiên Amitrptyline cho thấy có hiệu quả đối với đau trầm cảm và không phải trầm cảm.
– Morphine có thể chỉ định mặc dù không có nghiên cứu rộng.
– Nonsteroidal anti-inflammatory drugs như ibuprofen, acetylsalicylic acid không diều trị khởi đầu.
– Kích thích não sâu đối chất xám trung tâm ở bệnh nhân đau khó điều trị.
– Kích thích điện ngoài màng cứng kéo dài của vỏ não vận động làm giảm đau 50%.
– Điều trị massa, vật lý trị liệu và châm cứu giảm đối với lo âu, trầm cảm và rối loạn giấc ngủ thường ở bệnh nhân có hội chứng đau mạn như CPSP.
6/Shoulder pain after stroke: A review of the evidence base to inform the development of an integrated care pathway
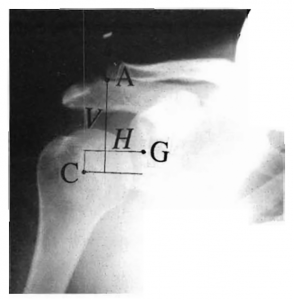
Figure 1. Radiograph of unsupported affected shoulder (A = acromion, C = Center of humeral head, G = glenoid fossa, H = horizontal asymmetry, and V = vertical asymmetry). Note. From “Shoulder Subluxation After Stroke: A Six – Month Follow-Up Study,” by R. D. Zorowitz, D. Idank, T. Ikai, M. B. Hughes, & M.V. Johnston (1995), Archives of Physical Medicine and Rehabilitation, 76, 763-771. Copy right 1995 by W. B. Saunders Company. Reprinted with permisson
Đau vai sau đột quỵ
Đau vai là một biến chứng rất nhiều sau đột quỵ. Cường độ đau vai (nhẹ, vừa và nặng); chức năng động cơ cánh tay; hạn chế mặc quần áo, trạng thái chức năng (Barthel Index).
Đau vai khởi phát trong vòng 4 tháng sau khi đột quỵ được báo cáo (22%). 79% bị đau nặng vừa phải. Một năm sau, Chức năng vận động cánh tay bị mất hoặc bị suy yếu Đau vai hạn chế cuộc sống hàng ngày thường xuyên hoặc liên tục khi mặc quần áo.
Đau vai là một biến chứng thường gặp của đột quỵ. Nó có thể cản trở việc phục hồi chức năng và có liên quan đến kết cục kém hơn và thời gian nằm viện lâu dài.
Trong giai đoạn co cứng, chuyển động thường bị hạn chế nghiêm trọng. Giảm co cứng và duy trì phạm vi đòi hỏi phải xử lý chuyên gia; ròng rọc tập thể dục trên không bao giờ nên được sử dụng. Nên tránh tiêm steroid tại chỗ trừ khi có bằng chứng rõ ràng về tổn thương viêm. HSP yêu cầu quản lý đa ngành phối hợp để giảm thiểu sự can thiệp với phục hồi và tối ưu hóa kết quả
Identification, Prevention and Treatment
Sau đột quỵ đau vai 40%, cần điều trị đau vai, yếu chi, co thắt,
Điều trị analgesics and non – steroidal anti- inflammatories lần đầu [79]. Anti-spasmodic, kích thích thần kinh cơ có thể cải thiện đau. Phẫu thuật giải quyêt căng cứng cơ và căng cơ, co cứng cơ làm đau cơ hoặc khớp
Điều trị đau sau đột quỵ
Điều trị đau có thể khó khăn.. Các loại thuốc mới hơn như Neurontin đôi khi được kê đơn để giảm đau.
Vật lý trị liệu cũng có thể giúp giảm đau.
Kích thích vỏ não có thể giúp giảm đau ở bệnh nhân khi thuốc và các cách điều trị khác không hiệu quả. (Kích thích vỏ não vận động liên quan đến việc đặt các điện cực lên bề mặt não và điều khiển kích thích điện đến vỏ não.).
Quy trình này thường được thực hiện trong hai hoạt động riêng biệt:
1. Các kỹ thuật đều hướng thần kinh hỗ trợ máy tính và hình ảnh cộng hưởng từ (MRI) được sử dụng để hướng dẫn việc cấy các điện cực trên bề mặt của não.
2. Một hoạt động thứ hai được thực hiện cho việc cấy ghép của một kích thích thần kinh nếu kích thích vỏ não vận động thành công trong việc làm giảm đau của bệnh nhân. Máy phân tích thần kinh được đặt dưới da gần xương đòn và được nối với (các) điện cực. Một máy phát vô tuyến bên ngoài được sử dụng để điều chỉnh các xung điện tùy thuộc vào mức độ đau.
Kích thích não sâu – Mặc dù tương tự như thủ tục MCS, với sự kích thích não sâu (DBS), nhà giải phẫu thần kinh đặt các điện cực vào những vùng sâu hơn của não chịu trách nhiệm cho việc tạo ra hoặc kéo dài cơn đau, thay vì trên bề mặt não.
Thủ tục này cũng thường có hai giai đoạn phẫu thuật:
1. Một trong các bác sĩ phẫu thuật được chứng nhận của hội đồng quản trị của chúng tôi khoan lỗ nhỏ vào hộp sọ của bệnh nhân. Điện cực nhỏ được chèn chính xác vào não.
2. Máy kích thích điện trực tiếp đến phần đích của não (một pin được cấy bên trong thành ngực): Có thể cải thiện đáng kể các triệu chứng đau ở một số bệnh nhân.
TÀI LIỆU THAM KHẢO
1/Pain Following Stroke: A Population-Based Follow-Up Study
H Klit – 2011 – PLoS One. 2011;6(11):e27607. doi: 10.1371/journal.pone.0027607. Epub 2011 Nov 15. Pain following stroke: a population-based follow-up study. Klit H(1)
2/Post stroke pain: identification, assessment, and therapy. RA Harrison – 2015 Cerebrovasc Dis. 2015;39(3-4):190-201. doi: 10.1159/000375397. Epub 2015 Mar 5. Post stroke pain: identification, assessment, and therapy. Harrison RA(1) …
3/ Central poststroke pain L Henry – 2008 -James L Henry, PhD, Chitra Lalloo, BHSc, and Kiran Yashpal, PhD … Central poststroke pain (CPSP), formerly known as thalamic pain syndrome of Déjerine
4/Shoulder Pain After StrokeI Lindgren – 2007 – Ingrid Lindgren; , RPT, MSc; Ann-Cathrin Jönsson; RN, MSc; Bo Norrving; , and MD, PhD … Bonita R. Shoulder pain in people with a stroke: a population-based study. … Poststroke shoulder pain: a prospective study of the association.
5/Shoulder pain after stroke: A review of the evidence base to inform the … Development of an integrated care pathway provides a reasoned …LTurner-Stokes – 2002 – after stroke: a review of the evidence base to inform the development of an integrated care pathwayvelopment of an integrated care pathway.