Các test đánh giá chức năng thần kinh tự chủ
Các test đánh giá chức năng thần kinh tự chủ
ThS. Võ Nguyễn Ngọc Trang
Bệnh viện Ngoại Thần kinh Quốc tế tự học nghiệp vụ xuất nhập khẩu
Hệ thần kinh tự chủ (autonomic nervous system), còn gọi là hệ thần kinh thực vật, bao gồm hệ giao cảm (sympathetic system), và hệ đối giao cảm hay còn gọi là phó giao cảm (parasympathetic system), hoạt động theo nguyên tắc đối lập nhau nhằm duy trì cân bằng nội môi trong cơ thể. Các test thần kinh tự chủ là những phương pháp khảo sát không xâm lấn, có thể đánh giá mức độ nặng và đặc điểm của các rối loạn thần kinh tự chủ, thực hiện dễ dàng trên các máy điện cơ có cài đặt phần mềm khảo sát thần kinh thực vật. Hơn nữa, các test thần kinh tự chủ tương đối nhạy, có thể phát hiện các bất thường thực vật trước khi có triệu chứng lâm sàng [14]. Sau đây chúng tôi giới thiệu một số test khảo sát hệ thần kinh tự chủ phổ biến trên thế giới, và đã được thực hiện thường quy tại bệnh viện Ngoại Thần kinh Quốc tế học kế toán thực tế ở đâu tốt
Kỹ thuật thực hiện các test đánh giá chức năng thần kinh tự chủ
Nhiều test thần kinh tự chủ dựa trên biến thiên của nhịp tim, được tính toán tức thời bằng biến thiên của khoảng R-R (khoảng giữa 2 sóng R – R của phức bộ QRS trong điện tâm đồ). Ở trạng thái nghỉ, nhịp tim chủ yếu phụ thuộc vào hoạt động của dây X, do vậy các test khảo sát biến thiên nhịp tim chính là các test khảo sát chức năng đối giao cảm. Biến thiên của khoảng R – R được khảo sát khi hít thở sâu, khi làm thao tác Valsalva và khi thay đổi tư thế [1].
Test đáp ứng nhịp tim với nghiệm pháp hít thở sâu
Test đánh giá chức năng đối giao cảm. Đáp ứng nhịp tim với hít thở sâu qua trung gian dây thần kinh X, vì vậy test này được cho là test đánh giá chức năng của dây thần kinh X [16]. Ở điều kiện bình thường, có biến thiên nhịp tim theo nhịp thở: khi hít vào sâu thì nhịp tim tăng lên do giảm hoạt động của dây X, ngược lại khi thở ra thì nhịp tim giảm. Biến thiên nhịp tim phụ thuộc vào nhịp thở và độ hít thở sâu [1].
Kỹ thuật: test thực hiện với bệnh nhân ở tư thế nằm ngửa, sau khoảng thời gian nghỉ ngơi ít nhất 5 phút. Đặt hai điện cực để ghi điện tim trên ngực.
– Cho bệnh nhân hít thở bình thường trong 1 phút đầu.
– Sau đó hướng dẫn bệnh nhân hít vào sâu trong 5 giây và thở ra trong 5 giây tiếp theo. Lặp lại chu kỳ này 6 lần. Bệnh nhân phải hít thở liên tục và đều đặn. Lưu ý đây không phải là test tăng thông khí. Thực hiện hít thở thông qua mũi và khép miệng [16].
– Trong 6 nhịp thở đó, máy sẽ ghi lại từng khoảng R – R, quy ra thành nhịp tim tương ứng, và biểu thị thành một điểm trên màn hình, biến thiên nhịp tim theo thời gian hít thở sẽ được vẽ thành một đường ghi. Máy tính cũng cho khoảng R – R ngắn nhất và khoảng R – R dài nhất, để có nhịp tim nhanh nhất và chậm nhất [1].
– Tính biến thiên nhịp xoang theo hô hấp (respiratory sinus arrhythmia – RSA). Biến thiên được tính dựa vào trung bình chênh lệch nhịp tim giữa cuối kỳ hít vào và cuối kỳ thở ra của 6 chu kỳ hô hấp liên tục [8] [10] [16].
– Ngoài ra, còn có cách tính dựa vào tỷ lệ giữa khi thở ra và khi hít vào, gọi là chỉ số E/I (Expiratory/Inspiratory). Đó là tỷ lệ giữa số trung bình của khoảng R – R khi thở ra, chia cho số trung bình của khoảng R – R khi hít vào [1] [5] [8].
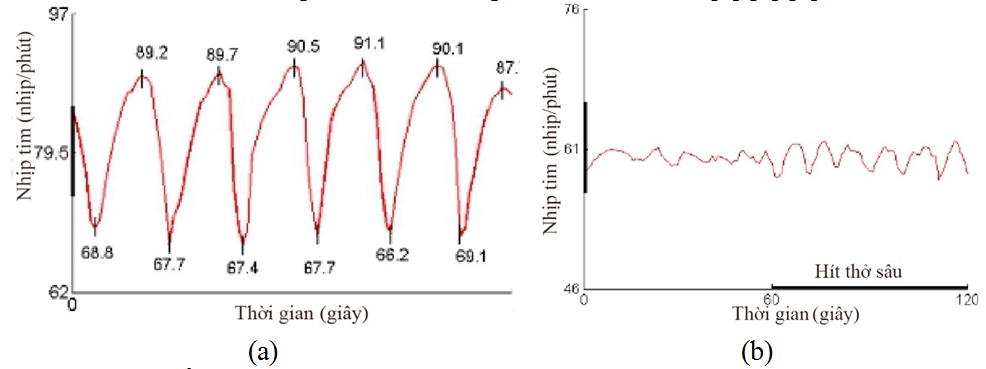
Hình 1. Test biến thiên nhịp tim theo hít thở sâu.
(a) Bình thường, ∆HR = ((89.2- 68.8) +(89.7-67.7) + (90.5-67.4) + (91.1-67.7) + (90.1-66.2) + (87.7-69.1))/6 = 21,9 nhịp/phút
(b) Bất thường, ∆HR = 3,2 nhịp/phút
(Nguồn: Novak P, 2011 [16])
Đánh giá: Biến thiên nhịp tim bình thường giữa hít vào và thở ra giảm đi theo tuổi [1] [16]. Chỉ số này cũng giảm hoặc mất trong bệnh tiểu đường và các rối loạn thần kinh tự chủ (trung ương hoặc ngoại biên) khác. Tỷ lệ E/I cũng giảm dần theo tuổi: cứ tuổi tăng thêm 10 năm, thì biến thiên giảm xuống thêm 3 – 5 nhịp [1].
Test đáp ứng huyết áp và nhịp tim khi thay đổi tư thế:
Đây là test đánh giá chức năng giao cảm và đối giao cảm. Bình thường khi bệnh nhân đứng dậy, máu dồn từ khoang ngực xuống khoang bụng và hai chân, nên huyết áp sẽ hạ xuống, trương lực của dây X đối với nút xoang sẽ bị mất dẫn đến tăng nhịp tim. Sau đó, các thụ thể áp lực động mạch tiếp nhận thông tin, trương lực giao cảm tăng lên, ngăn sự giảm huyết áp, đồng thời làm tăng nhịp tim do kích hoạt tủy thượng thận [1].
Kỹ thuật:
– Cho bệnh nhân nằm ngửa và được cố định trên giường, nối máy monitor ghi nhịp tim và huyết áp.
– Nghỉ 5 – 10 phút cho nhịp tim ổn định, sau đó yêu cầu bệnh nhân tự đứng dậy hoặc sử dụng giường nghiêng để tạo góc 60o [17].
– Tìm chênh lệch huyết áp khi nằm so với khi đứng.
– Tính tỷ lệ 30: 15. Ngay khi đứng lên, nhịp tim sẽ nhanh và đạt mức tối đa ở vào khoảng nhịp thứ 15. Sau đó là nhịp tim chậm dần và đạt mức ổn định ở quanh nhịp thứ 30. Lấy khoảng R – R của nhịp tim thứ 30, chia cho khoảng R – R của nhịp tim thứ 15, ta có tỷ lệ 30: 15 [1] [3] [8] [10].
Đánh giá:
– Tụt huyết áp tư thế là tình trạng giảm liên tục huyết áp tâm thu ít nhất trên 20 mmHg hoặc huyết áp tâm trương trên 10 mmHg trong vòng 3 phút sau khi đứng hoặc nâng đầu cao ít nhất 60o trên nghiệm pháp bàn nghiêng [9].
Ở người bình thường, tỷ lệ 30:15 < 1,04 là bất thường [1] [5].
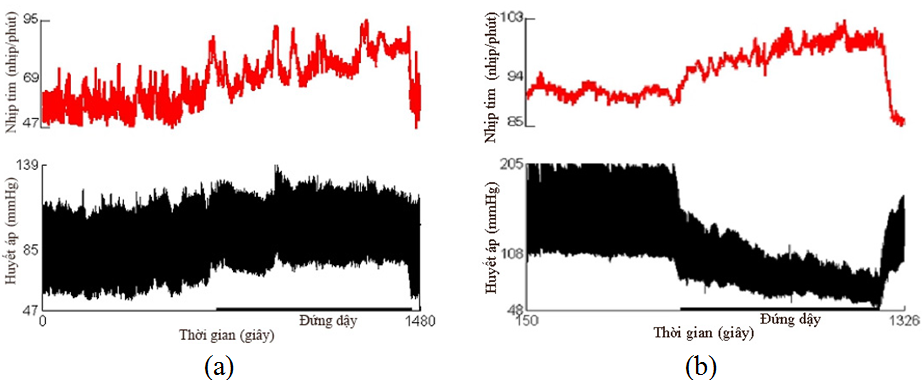
Hình 2. Test biến thiên nhịp tim và huyết áp khi thay đổi tư thế.
(a) Đáp ứng nhịp tim và huyết áp bình thường
(b) Tụt huyết áp tư thế nặng trong suốt quá trình đứng
(Nguồn: Novak P, 2011 [16])
Test đáp ứng nhịp tim với nghiệm pháp Valsalva
là test đánh giá chức năng đối giao cảm. Cho bệnh nhân thở ra gắng sức và tạo sức cản nhằm có được áp lực tăng cao trong lồng ngực, rồi bỏ lực cản cho thở ra bình thường. Dao động nhịp tim và huyết áp trong và sau thao tác Valsalva phản ánh biến đổi hoạt tính của dây X (đối giao cảm) và hoạt tính giao cảm vận mạch, là hậu quả của kích thích xoang cảnh cùng các thụ cảm thể áp lực của quai động mạch chủ và các thụ cảm thể với sức căng ở trong lồng ngực [1].
Kỹ thuật:
– Cho bệnh nhân thở gắng sức, bằng cách kẹp mũi lại và thổi mạnh vào một cái ống có lực cản (nối với máy đo huyết áp thủy ngân), sao cho tạo được và duy trì áp lực 40 mmHg trong 15 giây. Sau đó bỏ ống thở ra, cho hít thở bình thường và không nói chuyện.
– Đáp ứng bình thưởng chia làm 4 giai đoạn. Khi cố gắng thở ra chống lại lực cản, áp lực trong trung thất sẽ tăng lên, dòng máu tĩnh mạch về tim bị giảm xuống, làm huyết áp giảm và nhịp tim tăng (pha 2), khoảng R-R sẽ trở nên ngắn nhất. Khi bỏ lực cản để thở ra bình thường, áp lực trong trung thất giảm làm cho huyết áp tiếp tục giảm xuống (pha 3). Sau đó sẽ có hiện tượng bật ngược: huyết áp sẽ tăng vọt quá lên so với ban đầu (pha 4) do hoạt tính giao cảm vẫn còn tăng cường cùng lúc với công suất tống máu của tim tăng lên (do lượng máu tĩnh mạch về tim tăng lên). Do huyết áp tăng quá mức nên có hoạt động đối giao cảm (dây X) bù trừ, làm cho nhịp tim chậm lại, xuống dưới mức bình thường của bệnh nhân, và khoảng R-R sẽ trở nên dài nhất.
– Tỷ số Valsalva là tỷ số nhịp tim của pha 2, chia cho pha 4, cũng chính là khoảng cách R-R của pha 4 chia cho pha 2.
– Nên làm thao tác Valsalva 3 lần liên tiếp, cách nhau 2 phút. Lấy tỷ lệ cao nhất trong 3 lần đó làm kết quả cuối cùng [1] [16].
Đánh giá: Tỷ số Valsalva thay đổi theo tuổi, thời khoảng thở ra gắng sức và áp lực tạo được trong lồng ngực. Tỷ số này thường trên 1, người trẻ khoảng 1,7 – 1,8; người già khoảng 1,3 – 1,6. Ở người trẻ dưới 40 tuổi, tỷ lệ Valsalva bình thường phải > 1,4 [1].
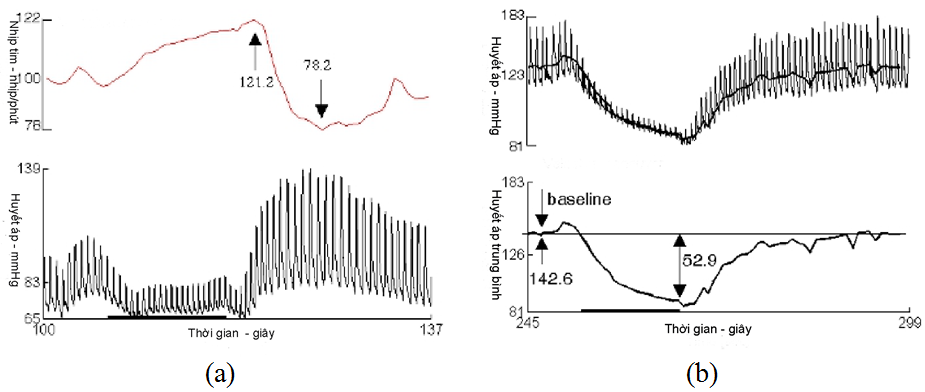
Hình 3. Test đáp ứng nhịp tim với nghiệm pháp Valsalva.
(a) Đáp ứng nhịp tim và huyết áp bình thường, chỉ số Valsalva = 121,2/78,2 = 1,55
(b) Đáp ứng huyết áp bất thường, không có hiện tượng bật ngược ở pha 4
(Nguồn: Novak, 2011 [16])
Test đáp ứng huyết áp với vận động thể lực đẳng trường
là test đánh giá chức năng giao cảm tim mạch.
Kỹ thuật: Cho bệnh nhân nắm giữ máy đo huyết áp trong 3 phút (tối đa là 5 phút) sao cho duy trì áp lực bằng 30% áp lực bóp tay tối đa của chính bệnh nhân. Tìm chênh lệch huyết áp khi gắng sức đẳng trường so với khi nghỉ ngơi [5] [8] [15].
Đánh giá: ở điều kiện bình thường, huyết áp động mạch sẽ tăng trong quá trình co cơ đẳng trường. Huyết áp tâm thu và huyết áp tâm trương tăng ít hơn 15 mmHg sau 3 phút là bất thường [5] [6].
Test đáp ứng huyết áp với thụ thể lạnh
là test đánh giá chức năng giao cảm tim mạch.
Kỹ thuật: Đặt túi nước đá trên bàn tay bệnh nhân trong 90 giây. Tìm chênh lệch huyết áp khi kích thích lạnh so với khi nghỉ ngơi [15].
Đánh giá: bình thường sau kích thích lạnh, huyết áp tâm thu tăng trên 15 – 20 mmHg, huyết áp tâm trương tăng trên 10 – 15 mmHg, huyết áp tăng ít hơn ngưỡng này là bất thường [6].
Test ghi đáp ứng giao cảm da (SSR – Sympathetic skin response)
Là một test khảo sát chức năng giao cảm, chức năng vận tiết mồ hôi.Test ghi đáp ứng giao cảm da (SSR) giúp khảo sát tốc độ dẫn truyền trên các sợi C của dây thần kinh ngoại biên (tốc độ thường chỉ 1 m/s), và đường dẫn truyền dài nhiều neuron của hệ giao cảm. Ngoài ra, test còn giúp khảo sát hoạt tính giao cảm của dây thần kinh ngoại biên. Bản chất là khi có một kích thích rất khó chịu, thì điện trở da giảm xuống do tăng hoạt tính vận tiết mồ hôi, máy điện cơ sẽ ghi lại các dao động về điện trở của da [1]. Bất thường đáp ứng giao cảm da có thể gặp ở rối loạn chức năng thần kinh tự chủ cả trung ương và ngoại biên [7].
Test ghi đáp ứng giao cảm da được ứng dụng rộng rãi trên lâm sàng, chẩn đoán rối loạn thần kinh tự chủ trong bệnh thần kinh ngoại biên, hầu hết là chẩn đoán tổn thương sợi nhỏ không myelin trong bệnh thần kinh đái tháo đường. Bất thường SSR cũng gặp trong bệnh đa dây thần kinh dạng tinh bột gia đình, bệnh đa dây thần kinh do rượu, bệnh thần kinh vận động và cảm giác di truyền. Trong bệnh lý thần kinh trung ương, bất thường SSR gặp trong hơn 50% xơ cứng rải rác, 40% xơ cứng cột bên teo cơ. Thời gian tiềm kéo dài và giảm biên độ SSR cũng gặp trong bệnh Parkinson, hội chứng Parkinson, bệnh lý tủy cổ, bệnh Wilson, bệnh Huntington, loạn dưỡng cơ Duchenne và các loạn dưỡng cơ khác [12].
Kỹ thuật: Đặt các cặp điện cực ghi ở bàn tay và bàn chân, trong đó điện cực hoạt động ở gan bàn tay và gan bàn chân, điện cực đối chiếu đặt ở mu bàn tay và mu bàn chân [1] [5] [12]. Giữ nhiệt độ phòng khoảng 22 – 24oC và nhiệt độ da khoảng 33 ± 0,5oC [7]. Kích thích có thể bằng sinh lý học (cho bệnh nhân ho, hít thở mạnh, âm thanh gây giật mình) hoặc bằng dòng điện (kích thích vào dây thần kinh giữa) [15]. Kích thích điện thường thực hiện ở cổ chân (mắt cá) và cổ tay bệnh nhân [5].
Đánh giá: đáp ứng giao cảm da là một sóng 2 pha, với pha đầu có thể dương hoặc âm. Thời gian tiềm được tính từ lúc kích thích đến lúc bắt đầu xuất hiện điện thế đáp ứng, biên độ được tính là khoảng cách giữa 2 đỉnh của sóng đáp ứng [5] [7]. Thực chất ghi đáp ứng giao cảm da là một test định tính, nhiều tác giả quan điểm SSR là bất thường nếu không có [4] [6] [18]. Một số khác coi SSR suy giảm biên độ rất nặng hoặc thời gian tiềm kéo dài là bất thường [5] [12].
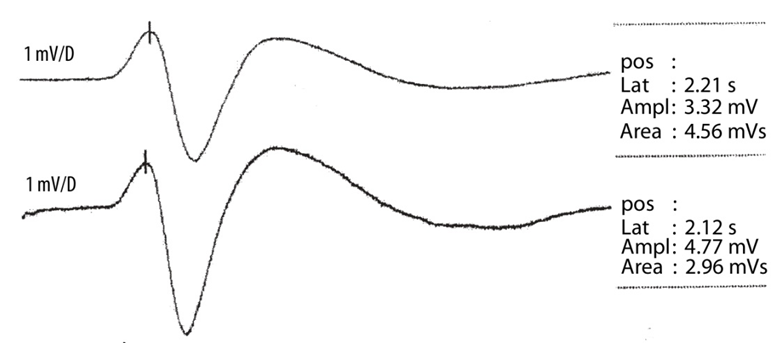
Hình 4. Sóng đáp ứng giao cảm da điển hình, ghi từ điện cực đặt ở lòng bàn tay và bàn chân, sau kích thích điện vào dây thần kinh giữa.
(Nguồn: Chroni E, Argyriou AA, Polychronopoulos P, et al, 2006 [7])
Vai trò và ứng dụng của các test đánh giá chức năng thần kinh tự chủ
Khảo sát test thần kinh tự chủ là một phương pháp hoàn toàn không xâm lấn, có thể đánh giá độ nặng và kiểu phân bố rối loạn thần kinh tự chủ. Hơn nữa, các test thần kinh tự chủ có đủ độ nhạy trong việc phát hiện các bất thường trước khi triệu chứng lâm sàng xuất hiện.
Các test chuẩn đánh giá chức năng đối giao cảm, giao cảm tim mạch và chức năng tiết mồ hôi. Các test đánh giá chức năng tiết mồ hôi bao gồm: test mồ hôi điều nhiệt, test phản xạ sợi trục tiết mồ hôi định tính. Các test đánh giá chức năng adrenergic bao gồm đáp ứng của nhịp tim và huyết áp với nghiệm pháp Valsalva và nghiệm pháp bàn nghiêng.
Các test này hữu ích trong xác định sự hiện diện rối loạn thần kinh tự chủ, kiểu phân bố rối loạn thần kinh tự chủ và đáp ứng với điều trị. Các test thần kinh tự chủ giúp ích trong chẩn đoán bệnh thần kinh tự chủ và bệnh thần kinh sợi nhỏ. Bệnh thần kinh tự chủ (ví dụ như do đái tháo đường hoặc amyloidosis) đặc trưng bằng rối loạn thần kinh tự chủ toàn thể mức độ nặng. Các test này cũng giúp chẩn đoán bệnh thần kinh tự chủ chọn lọc (chỉ một hệ thống bị ảnh hưởng). Ví dụ như bệnh giảm tiết mồ hôi tự phát mạn tính chỉ ảnh hưởng đến chức năng tiết mồ hôi. Trong các bệnh synuclein, rối loạn thần kinh tự chủ trong bệnh Parkinson chỉ ở mức độ nhẹ và ảnh hưởng chức năng tiết mồ hôi phụ thuộc chiều dài dây thần kinh. Trong khi đó, bệnh teo đa hệ thống (multiple system atrophy, MSA) gây rối loạn chức năng thần kinh tự chủ rõ rệt và nặng nề, và bệnh sa sút trí tuệ thể Lewy gây rối loạn tự chủ mức trung bình. Chính vì vậy, kết hợp giữa lâm sàng và các test đánh giá chức năng thần kinh tự chủ có thể giúp phân biệt các hội chứng Parkinson và bệnh Parkinson tự phát, dựa vào mức độ bất thường [11] [13] [14].
Tại bệnh viện Chuyên khoa Ngoại Thần kinh Quốc tế, chúng tôi đã ứng dụng các test này để đánh giá mức độ tổn thương thần kinh tự chủ trên bệnh nhân Parkinson. Kết quả cho thấy, tỷ lệ tổn thương thần kinh tự chủ trong bệnh Parkinson là 8,3 – 55% tùy theo test thực hiện, trong đó tỷ lệ bất thường cao nhất thấy ở test biến thiên huyết áp với vận động thể lực đẳng trường (55%); tổn thương thần kinh tự chủ trong bệnh Parkinson thường chỉ ở mức độ nhẹ, chiếm tỷ lệ cao nhất là chỉ bất thường ở 1 test (30%), và có 63,4% trường hợp bất thường từ 2 test trở xuống. Trong bệnh Parkinson, chúng tôi thấy tổn thương thần kinh tự chủ ảnh hưởng cả trên hệ giao cảm và đối giao cảm (54,7% trường hợp). Đồng thời, nghiên cứu cũng tìm thấy có mối liên quan giữa mức độ tổn thương thần kinh tự chủ và tuổi, thời gian mắc bệnh, mức độ nặng của bệnh theo phân độ Hoehn & Yahr sửa đổi, cũng như theo thang điểm UPDRS phần III (p < 0,05); trong đó có mối liên quan chặt giữa mức độ tổn thương thần kinh tự chủ và mức độ nặng của bệnh theo thang điểm UPDRS phần III (hệ số tương quan Pearson r = 0,537, p < 0,001) [2].
TÀI LIỆU THAM KHẢO
1. Nguyễn Hữu Công (2013), “Chẩn đoán điện và ứng dụng lâm sàng”, Nhà xuất bản Đại học Quốc gia TP. Hồ Chí Minh, pp. 91 – 95.
2. Võ Nguyễn Ngọc Trang (2014), “Đánh giá mức độ tổn thương thần kinh tự chủ trên bệnh nhân Parkinson”, Luận văn thạc sỹ y học, Đại học Y Dược TP.HCM.
3. Bonuccelli U, Lucetti C, Del Dotto P (2003), “Orthostatic hypotension in de novo Parkinson disease”. Arch Neurol, 60 (10), pp. 1400-4.
4. Bordet R, Benhadjali J, Destee A, Hurtevent J. F., Bourriez J. L., et al. (1996), “Sympathetic skin response and R-R interval variability in multiple system atrophy and idiopathic Parkinson’s disease”. Mov Disord, 11 (3), pp. 268-72.
5. Choi B. O., Bang O. Y., Sohn Y. H., Sunwoo I. N. (1998), “Sympathetic skin response and cardiovascular autonomic function tests in Parkinson’s disease”. Yonsei Med J, 39 (5), pp. 439-45.
6. Chowdhury D., Patel N. (2006), “Approach to a case of autonomic peripheral neuropathy”. J Assoc Physicians India, 54, pp. 727-32.
7. Chroni E., Argyriou A. A., Polychronopoulos P., Sirrou V. (2006), “The effect of stimulation technique on sympathetic skin responses in healthy subjects”. Clin Auton Res, 16 (6), pp. 396-400.
8. Ewing D. J., Martyn C. N., Young R. J., Clarke B. F. (1985), “The value of cardiovascular autonomic function tests: 10 years experience in diabetes”. Diabetes Care, 8 (5), pp. 491-8.
9. Freeman R., Wieling W., Axelrod F. B., Benditt D. G., Benarroch E., et al. (2011), “Consensus statement on the definition of orthostatic hypotension, neurally mediated syncope and the postural tachycardia syndrome”. Auton Neurosci, 161 (1-2), pp. 46-8.
10. Ivanov B, Valkanova V, Deleva N (2004), “Cardiovascular autonomic disturbances in early Parkinsons disease”. J of IMAB, 10 (1), pp. 15 – 18
11. Kimpinski K., Iodice V., Burton D. D., Camilleri M., Mullan B. P., et al. (2012), “The role of autonomic testing in the differentiation of Parkinson’s disease from multiple system atrophy”. J Neurol Sci, 317 (1-2), pp. 92-6.
12. Kucera P., Goldenberg Z., Kurca E. (2004), “Sympathetic skin response: review of the method and its clinical use”. Bratisl Lek Listy, 105 (3), pp. 108-16.
13. Lipp A., Sandroni P., Ahlskog J. E., Fealey R. D., Kimpinski K., et al. (2009), “Prospective differentiation of multiple system atrophy from Parkinson disease, with and without autonomic failure”. Arch Neurol, 66 (6), pp. 742-50.
14. Low P. A., Tomalia V. A., Park K. J. (2013), “Autonomic function tests: some clinical applications”. J Clin Neurol, 9 (1), pp. 1-8.
15. Mathias C. J. (2003), “Autonomic diseases: clinical features and laboratory evaluation”. J Neurol Neurosurg Psychiatry, 74 Suppl 3, pp. iii31-41.
16. Novak P. (2011), “Quantitative autonomic testing”. J Vis Exp, (53).
17. Oka H., Yoshioka M., Onouchi K., Morita M., Mochio S., et al. (2007), “Characteristics of orthostatic hypotension in Parkinson’s disease”. Brain, 130 (Pt 9), pp. 2425-32.
18. Wang S. J., Fuh J. L., Shan D. E., Liao K. K., Lin K. P., et al. (1993), “Sympathetic skin response and R-R interval variation in Parkinson’s disease”. Mov Disord, 8 (2), pp. 151-7.