Quản lý phù não, chèn ép não và tăng áp lực nội sọ
Quản lý phù não, chèn ép não và tăng áp lực nội sọ
Tác giả: Eric M. Liotta
Biên dịch: Phan Xuân Uy Hùng
Hiệu đính: Huỳnh Đăng Lộc, Hoàng Tiến Trọng Nghĩa
Khoa Nội Thần kinh, Bệnh viện Quân y 175
TỔNG QUAN
Mục tiêu: Bài tổng quan này trình bày về sinh lý bệnh và quản lý phù não, chèn ép não và tăng áp lực nội sọ (ICP). Nó cũng cung cấp một giới thiệu khái quát về khái niệm của hệ glymphatic và các tế bào tham gia gây phù não.
Phát hiện gần đây: Phù não và chèn ép não nên được điều trị theo từng bậc sau khi bệnh nhân có chỉ định điều trị trên lâm sàng. Tất cả các bệnh nhân bị tổn thương não cấp tính nên được điều trị bằng các biện pháp tiêu chuẩn để tối ưu sự thay đổi áp lực nội sọ và giảm thiểu nguy cơ tăng ICP. Khi tiến hành theo dõi ICP, các liệu pháp nên nhằm mục tiêu duy trì ICP ở mức 22 mm Hg trở xuống. Có bằng chứng cho thấy khám lâm sàng liên tiếp và hình ảnh học thần kinh có thể là một giải pháp thay thế hợp lý cho việc theo dõi ICP; tuy nhiên, các thử nghiệm lâm sàng đang được tiến hành có thể chứng tỏ lợi thế của các kỹ thuật theo dõi tiên tiến. Phẫu thuật mở sọ giải áp sớm và hạ thân nhiệt không có tác dụng bảo vệ thần kinh trong tổn thương não và nên dành cho các tình huống kháng trị với điều trị ban đầu. Các liệu pháp y tế làm giảm nồng độ thẩm thấu trong huyết tương có thể dẫn đến suy giảm thần kinh do phù não thẩm thấu, và bệnh nhân bị tổn thương não cấp tính và suy thận hoặc gan có nguy cơ cao hơn.
Tóm tắt: Phương pháp tiếp cận theo từng bậc để kiểm soát phù não và chèn ép não có thể làm giảm tổn thương não thứ phát khi được thực hiện theo các nguyên tắc sinh lý học cốt lõi. Tuy nhiên, kiến thức của chúng ta về sinh lý bệnh của tổn thương não cấp tính là chưa đầy đủ và khung khái niệm cơ bản cho nhiều thập kỷ thực hành lâm sàng có thể cần được sửa đổi để đáp ứng với những khám phá mới về sinh lý bệnh của tổn thương não cấp tính.
GIỚI THIỆU
Quản lý phù não, tăng áp lực nội sọ (ICP), và chèn ép não do tổn thương dạng khối choán chỗ là trọng tâm của việc chăm sóc bệnh nhân tổn thương não cấp tính. Mặc dù các khái niệm này thường cùng tồn tại, nhưng chúng là những khái niệm riêng biệt, và sự khác biệt về cơ chế tổn thương cùng biểu hiện lâm sàng sẽ ảnh hưởng việc điều trị. Trong lịch sử, các chiến lược quản lý bắt nguồn từ một số nguyên tắc sinh lý cốt lõi, như được thảo luận ở phần sau của bài: học thuyết Monro-Kellie và sự kiếm soát áp lực nội sọ, mối quan hệ giữa ICP và áp lực tưới máu não (CPP), quá trình tự điều hòa của não và mối liên kết của lượng máu não với chuyển hóa não và sự di chuyển của nước giữa các mô do thẩm thấu theo nồng độ. Hơn nữa, một số lượng khá hạn chế các can thiệp điều trị dựa trên các nguyên tắc sinh lý học này; liệu pháp tăng áp lực thẩm thấu và điều trị nâng đỡ cùng với việc sử dụng có chọn lọc thuốc giảm đau, thuốc gây mê, chuyển dòng dịch não tủy, và phẫu thuật giải áp hoặc hạ thân nhiệt – vẫn là những can thiệp cốt lõi cho phù não, tăng ICP và chèn ép não. Những can thiệp cốt lõi này là không đặc hiệu ở chỗ chúng không phân biệt hoặc nhắm mục tiêu cụ thể vào các cơ chế tế bào cơ bản gây nên phù não, và chúng chủ yếu được sử dụng sau khi phù não hoặc tăng ICP đã tiến triển. Tuy nhiên, có thể đang có một bước ngoặt trong xử trí phù não. Những khám phá gần đây liên quan đến giải phẫu của não và các cơ chế tế bào quy định chuyển động của các dịch trong não có thể dẫn đến các liệu pháp điều trị trong tương lai nhằm vào các cơ chế phù não cụ thể. Bài này xem xét các khái niệm quan trọng gần đây đối với sự hiểu biết lâm sàng và quản lý phù não, tăng ICP và chèn ép não. Bài tổng quan kết thúc bằng cách giới thiệu hệ thống glymphatic được phát hiện gần đây và các cơ chế tế bào chọn lọc có thể thay đổi khung khái niệm nền tảng và các biện pháp can thiệp quản lý phù não và ICP.
PHÙ NÃO
Thuật ngữ phù não về cơ bản biểu thị sự gia tăng lượng nước trong não dẫn đến mở rộng thể tích não. Phù não có thể xảy ra cục bộ hoặc lan tỏa và có thể gặp sau bất kỳ loại tổn thương ban đầu nào ở não cũng như trong một số tình trạng bệnh lý toàn thân, chẳng hạn như suy gan cấp tính hoặc cấp tính trên nền mãn tính. Xác định phù não trên lâm sàng quan trọng vì nó là nguyên nhân chính gây ra tổn thương não thứ phát (sau một loạt các tổn thương nguyên phát) do chèn ép các cấu trúc não, biến dạng và thoát vị của mô não, và làm tổn hại lưu lượng máu não do tăng ICP. Phù não được đo gián tiếp bởi sự xuất hiện của nó trên hình ảnh học (chẳng hạn như giảm đậm độ trên CT, tăng tín hiệu T2 trên MRI, hoặc sự thay đổi mô) hoặc, khi phù não đã nặng, qua việc ICP tăng lên khi theo dõi xâm lấn. Việc xác định định tính phù não và xác định cấu trúc của nó trên hình ảnh học cũng có thể hữu ích khi chẩn đoán phân biệt đối với rối loạn chức năng thần kinh cấp tính không rõ ràng ngay từ bệnh sử và khám lâm sàng (TÌNH HUỐNG 1). Hơn nữa, việc xác định loại phù não chiếm ưu thế dựa trên hình ảnh học thần kinh và cơ chế tổn thương có thể giúp chỉ dẫn các chiến lược điều trị ban đầu để giảm thiểu tổn thương não thứ phát. Các bác sĩ lâm sàng cần lưu ý bốn dạng phù não: căn nguyên mạch, độc tế bào, thủy tĩnh và thẩm thấu. Phù căn nguyên mạch và độc tế bào là thường xuyên gặp nhất, và cơ chế của chúng cũng được chú ý nhiều nhất.
Phù căn nguyên mạch (HÌNH 1) là kết quả của rối loạn chức năng hàng rào máu não, hàng rào vật lý và trao đổi chất giữa não và hệ tuần hoàn được hình thành bởi các tế bào nội mô, các điểm nối chặt chẽ giữa các tế bào nội mô, tế bào hình sao và tế bào ngoại mạch. Rối loạn chức năng hàng rào máu não dẫn đến thoát mạch của các ion và đại phân tử khỏi huyết tương; những ion này và các đại phân tử gây tăng áp lực thẩm thấu, kết hợp với áp suất thủy tĩnh mạch máu, dẫn đến sự dịch chuyển của nước vào não. Nước gây ra tăng thể tích không gian ngoại bào và tập trung trong chất trắng dưới vỏ, tạo ra sự xuất hiện giảm đậm độ chất trắng trên CT và chất trắng tăng tín hiệu trên MRI T2W mà không có hạn chế khuếch tán và không ảnh hưởng vỏ não và chất xám sâu. Phù căn nguyên mạch có liên quan với các khối u não, áp xe não và hội chứng bệnh não sau có hồi phục (PRES). Một tiến bộ quan trọng trong sự hiểu biết về phù do căn nguyên mạch là không cần thiết có sự phá vỡ hàng rào máu não hiện diện trên kính hiển vi. Sự vận chuyển bất thường xuyên qua các tế bào nội mô và sự thoái hóa các điểm nối chặt chẽ của nội mô bởi các enzym phân giải protein, như matrix metalloproteinase-9, có thể góp phần gây phù căn nguyên mạch do sự di chuyển của các ion, protein và nước từ huyết tương mặc dù hàng rào máu não vẫn còn nguyên vẹn trên kính hiển vi.
Tình huống 1
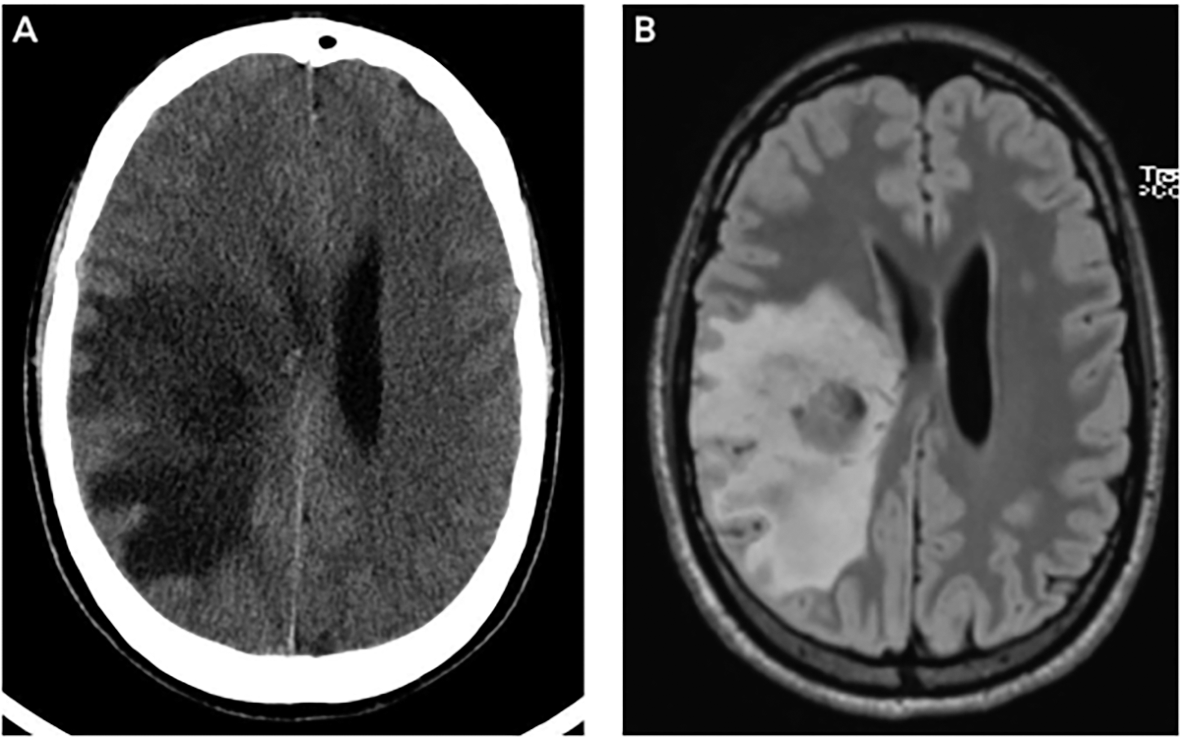
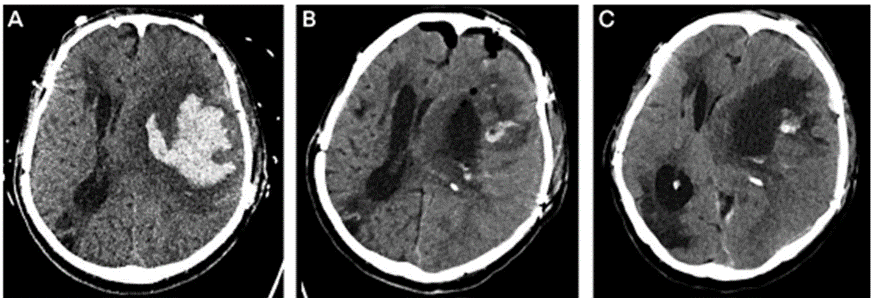
Một phụ nữ 58 tuổi đến khoa cấp cứu trong tình trạng hôn mê sau khi được hàng xóm phát hiện, họ không thể cung cấp thêm bệnh sử. Huyết áp tâm thu ban đầu của cô là 140 mm Hg đến 150 mm Hg. CT sọ cho thấy sự giảm đậm độ của chất trắng hai bên phần sau não theo mô hình phù hợp với hội chứng bệnh não sau có hồi phục (PRES) (HÌNH 1A). Xung MRI T2-weighted / FLAIR sau đó cho thấy tăng tín hiệu tương ứng với phù căn nguyên mạch ở chất trắng sau và vùng thân não (HÌNH 1B). MRI xung DWI cũng cho thấy hình ảnh tăng tín hiệu (HÌNH 1C) tương ứng với vùng giảm tín hiệu trên xung ADC (HÌNH 1D), gợi ý phù não do độc tế bào liên quan thùy đỉnh, chẩm, vùng trung tâm thái dương trái. Ba giờ sau khi, bệnh nhân có tăng huyết áp tâm thu đến 220 mmHg và cần truyền nicardipine để kiểm soát huyết áp. Điện não đồ xác nhận tình trạng động kinh không co giật với ổ động kính xuất phát từ trung tâm thùy thái dương bên trái. Bệnh nhân đã cải thiện về mặt thần kinh sau khi điều trị tình trạng động kinh và tăng huyết áp.
Hình 1. Hình ảnh học của tình huống 1
Nhận xét: Trường hợp này chứng tỏ rằng các kiểu phù não có thể hữu ích trong việc định hướng xử trí ban đầu bệnh nhân hôn mê không đặc hiệu. Phù chủ yếu do căn nguyên mạch hai bên làm nghĩ nhiều đến PRES, ngay cả trong trường hợp ban đầu không có tăng huyết áp đáng kể. Mặc dù thuốc chống động kinh và điện não đồ đã được ghi nhận cùng với chụp CT, sự hiện diện của tăng tín hiệu DWI ở vỏ não có thể cảnh báo bác sĩ lâm sàng về khả năng bị phù do độc tế bào trong trạng thái động kinh.
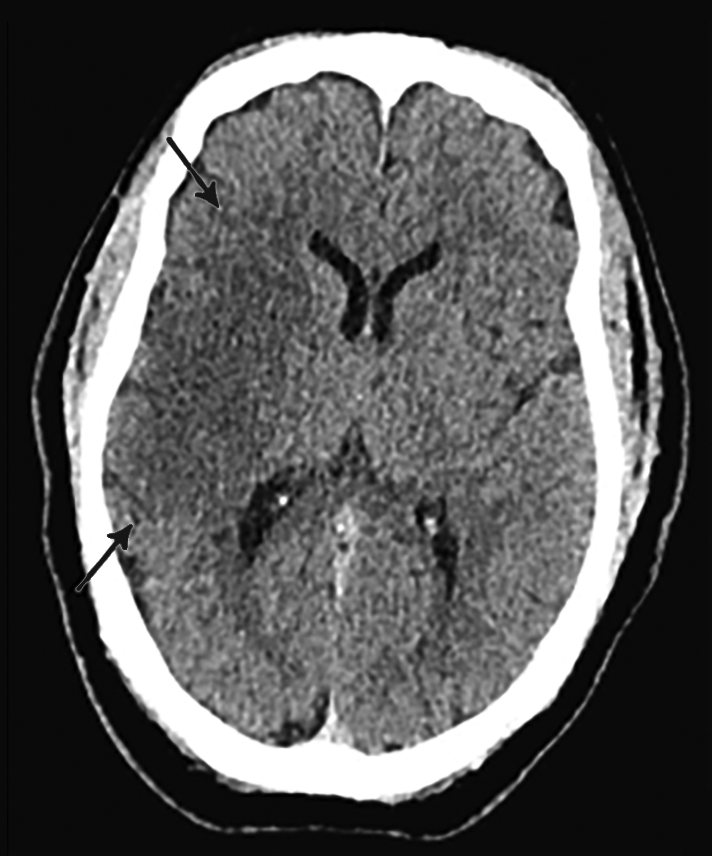
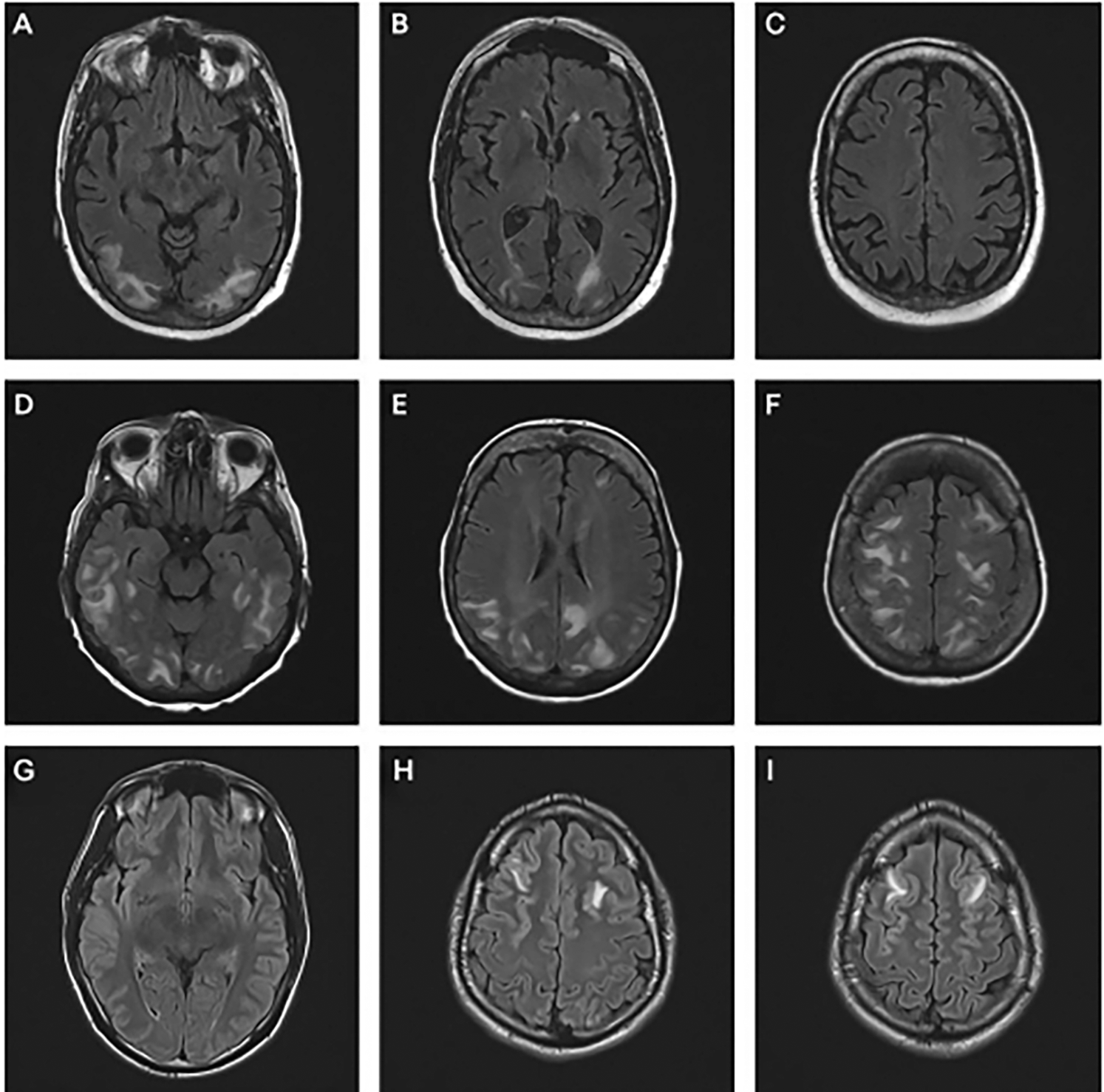
Hình 2. Một người đàn ông 30 tuổi bị đau đầu dữ dội và tê mặt, cánh tay và chân trái, phát hiện một khối u tế bào hình sao không biệt hóa grade 3 ở bán cầu phải. CT sọ không tương phản (A) và MRI FLAIR (B) cho thấy mô hình điển hình của phù căn nguyên mạch hay gặp với một khối u não. Sự bất thường về tín hiệu kéo dài dọc theo chất trắng và dường như không phạm ranh giới với chất xám, tạo ra hình dạng giống như ngón tay. Khối u có thể được bao bọc bởi phù xung quanh. Hình ảnh chèn ép não dưới dạng chèn ép não thất bên phải.
Hình 3. Một người đàn ông 66 tuổi được đưa vào cơ sở y tế vì các triệu chứng về phổi liên quan đến COVID-19. Trong quá trình nhập viện, xuất hiện cơn rung nhĩ mới. Ngày hôm sau, bệnh nhân liệt nửa người bên trái khởi phát cấp tính và được chẩn đoán tắc cấp tính động mạch não giữa bên phải. CT đầu không cản quang 5 giờ sau khi khởi phát cho thấy sự giảm đậm độ nhẹ liên quan đến chất trắng và chất xám của vùng động mạch não giữa bên phải phù hợp với phù nhiễm độc tế bào sớm
Phù do độc tế bào (HÌNH 3) là kết quả của sự thay đổi trong quá trình trao đổi chất của tế bào dẫn đến sự thay đổi gradient ion và sự di chuyển của nước vào mô não. Điều quan trọng cần lưu ý là bài viết này, cũng như hầu hết các bác sĩ lâm sàng sử dụng thuật ngữ phù do độc tế bào để chỉ tình trạng phù não do sự rối loạn chuyển hóa tế bào; các nhà khoa học cơ bản sử dụng thuật ngữ này theo nghĩa khác. Khi các tế bào não chết đi, chúng sẽ mất khả năng duy trì gradient ion bình thường; kết quả là các ion và nước di chuyển từ không gian ngoại bào vào không gian nội bào và các tế bào não phình ra. Quá trình này, được các nhà khoa học cơ bản gọi là phù do độc tế bào thực sự, là sự phân bố lại chất lỏng mà không có sự gia tăng thực sự về thể tích mô. Kết quả của quá trình này, không gian ngoại bào xuất hiện tình trạng giảm ion. Lúc này, nếu khoảng ngoại bào tiếp xúc với một nguồn chất lỏng, chẳng hạn như dòng chảy của mạch máu hoặc dịch não tủy, ion và nước có thể chảy theo một gradient ion từ nguồn chất lỏng ra không gian ngoại bào; điều này dẫn đến việc mở rộng không gian ngoại bào, kết hợp với sự phân bố lại chất lỏng trước đó, gây ra sự gia tăng về khối lượng mô não qua quá trình phù do ion. Thuật ngữ lâm sàng phù do độc tế bào đề cập đến quá trình kết hợp giữa phù do độc tế bào thực sự và phù do ion dẫn đến phù mô não. Những ngữ nghĩa này hữu ích để nhắc nhở các bác sĩ lâm sàng rằng cuối cùng tất cả các trường hợp phù não đều đòi hỏi não phải được tưới máu bằng một nguồn dịch mới bên ngoài. Vì phù độc tế bào ảnh hưởng đến cả chất trắng và chất xám, nên phù độc tế bào xuất hiện dưới dạng giảm đậm độ của cả chất trắng và chất xám trên CT; trên MRI, tăng tín hiệu T2 ảnh hưởng đến cả chất trắng và chất xám, kèm theo tăng tín hiệu trên DWI, đại diện cho phù tế bào do độc tế bào thực sự. Phù do độc tế bào có liên quan cổ điển với đột quỵ do thiếu máu cục bộ và suy gan cấp tính. Ngoài ra, phù do nhiễm độc tế bào chiếm ưu thế trong tổn thương não do thiếu oxy; chấn thương sọ não (TBI) và xuất huyết não bao gồm cả phù não do độc tế bào và căn nguyên mạch. Mặc dù tế bào chết thường xuyên xảy ra, nhưng các vấn đề gây áp lực lên chuyển hóa tế bào làm suy giảm cân bằng nội môi ion bình thường – có thể thấy trong co giật kéo dài (CASE 1), suy gan hoặc phơi nhiễm chất độc – đủ để dẫn đến phù do độc tế bào.
Mặc dù có thể hữu ích về mặt lâm sàng để xác định xem phù do độc tế bào hoặc căn nguyên mạch chiếm ưu thế và gây ra mặt bệnh cụ thể, nhưng sự khác biệt này thật ra hơi giả tạo. Phù do căn nguyên mạch có thể làm tổn hại đến lưu lượng máu tại chỗ hoặc làm tăng khả năng tiếp xúc của não với các chất độc hại dẫn đến phù do độc tế bào. Trong khi đó, các quá trình gây độc tế bào có thể dẫn đến phù căn nguyên mạch do liên quan đến các tế bào cấu tạo nên hàng rào máu não hoặc bằng cách dẫn đến tổn thương hàng rào máu não qua trung gian viêm. Mặc dù TBI, đột quỵ nhồi máu não và suy gan từng được cho là chỉ gây ra một dạng phù, nhưng các tài liệu hiện đại đã chứng minh rằng mỗi dạng đại diện cho một hỗn hợp của phù do căn nguyên mạch và độc tế bào.
Phù do thủy tĩnh là hậu quả của rối loạn dòng chảy dịch não tủy qua từ não thất và mô kẽ của nữa. điều này xảy ra như một hậu quả của não úng thủy khi áp lực thủy tĩnh tăng lên đẩy dịch não tủy qua lớp niêm mạc bên trong. Trên hình ảnh học, phù não thủy tĩnh xuất hiện dưới dạng giảm dậm độ trên CT ở vùng quanh niêm mạc não thất và có xu hướng tập trung ở sừng của não thất. Một số, đặc biệt là y văn cũ, cũng sẽ sử dụng thuật ngữ phù não thủy tĩnh để chỉ tình trạng phù trong tình trạng tăng huyết áp nặng; đây có thể là sự đơn giản hóa khái niệm của áp suất thủy tĩnh và không tính đến tổn thương hàng rào máu não và tổn thương do nhiễm độc tế bào xảy ra với tăng huyết áp cấp tính nặng. Phù não thẩm thấu xảy ra khi một gradient thẩm thấu xuất hiện giữa mô não và huyết thanh tạo điều kiện cho nước vào não. Dạng phù não này có thể ít được phát hiện trên lâm sàng, một phần vì nó được gọi bằng nhiều tên khác, chẳng hạn như phù dội ngược (sau khi cai liệu pháp tăng áp lực thẩm thấu nhanh), nhiễm độc nước hoặc hội chứng mất cân bằng lọc máu (sau khi điều trị thay thế thận, đặc biệt ở những bệnh nhân bị tổn thương não). TÌNH HUỐNG 2 chứng tỏ sự phát triển của phù não thẩm thấu cấp tính như một nguyên nhân góp phần vào sự suy giảm thần kinh ở một bệnh nhân bị suy gan nặng. Phù não thẩm thấu có ý nghĩa thường xảy ra nhất trong bệnh cảnh phù não do nhiễm độc tế bào hoặc căn nguyên mạch có sẵn vì hàng rào máu não và rối loạn chức năng tế bào hình sao dẫn đến giảm khả năng điều hòa thể tích não khi đối mặt với thách thức thẩm thấu. Phù não thẩm thấu có thể khó đánh giá trên hình ảnh thần kinh vì sự gia tăng thể tích được phân bổ trên toàn bộ não. Hiện nay, đánh giá định lượng hình ảnh thần kinh của phù não không phổ biến rộng rãi trên lâm sàng. Tuy nhiên, về phương diện nghiên cứu có sẵn các công cụ định lượng phù não bằng kỹ thuật hình ảnh MRI và CT.
Tình huống 2
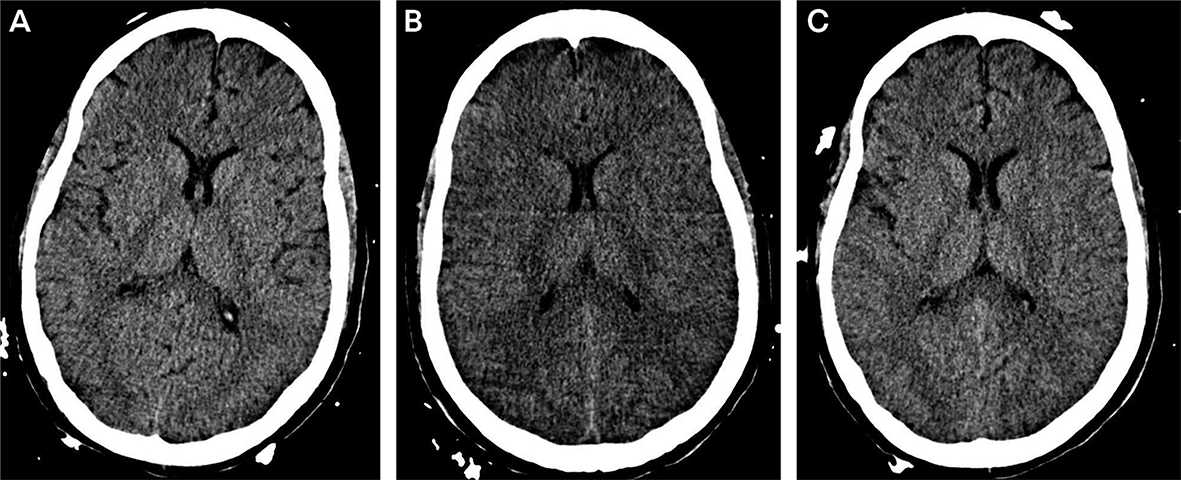
Một người đàn ông 26 tuổi bị suy gan tối cấp do dùng quá liều acetaminophen. Nồng độ canxi huyết lên 264 μmol / L, bệnh não tiến triển và phù não trên hình ảnh học thần kinh. Bệnh nhân được bắt đầu dùng nước muối ưu trương và được bắt đầu điều trị thay thế thận liên tục với theo dõi nồng độ thẩm thấu huyết thanh chặt chẽ để giảm nồng độ amoniac trong khi duy trì nồng độ thẩm thấu huyết thanh ổn định. Bệnh nhân được ghép gan vào ngày nhập viện thứ 6. CT não vào ngày thứ 7 nhập viện cho thấy cải thiện tình trạng phù não (HÌNH 4A). Vào ngày nhập viện thứ 8, vết mổ ở bụng để cấy ghép không thể đóng lại vì quá tải dịch. Để giải quyết vấn đề này, bệnh nhân được điều trị bằng một đợt chạy thận nhân tạo bằng cách sử dụng mô hình natri (nồng độ natri của dịch thẩm tách giảm trong đợt chạy thận nhân tạo) thay vì lọc máu có nồng độ natri đẳng trương không đổi. Ba giờ sau khi chạy thận nhân tạo, bệnh nhân được ghi nhận đã có đồng tử giãn cố định và không còn đáp ứng kích thích đau. Nồng độ thẩm thấu huyết thanh của anh ấy đã giảm từ 354 mOsm / kg xuống 300 mOsm / kg. CT cấp cứu cho thấy tình trạng phù não trở nên trầm trọng hơn với thể tích não tăng 35 mL (HÌNH 4B). Bệnh nhân được truyền 180 mL nước muối ưu trương 23,4% trong 90 phút, với nồng độ thẩm thấu huyết thanh tăng lên 348 mOsm / kg, sau đó đồng tử của anh ta lại phản ứng nhanh và anh ta đáp ứng kích thích đau. CT lặp lại (HÌNH 4C) cho thấy thể tích não giảm 40 mL so với CT trước đó (HÌNH 4B). Bệnh nhân được xuất viện để phục hồi chức năng 2 tuần sau đó. Sáu tháng sau, bệnh nhân sống không phụ thuộc tại nhà và làm việc bán thời gian.
Hình 4. Hình ảnh học của tình huống 2. CT sọ ghi nhận phù não cải thiện sau ghép gan (A), CT sọ cấp cứu được thực hiện sau khi có dấu hiện tổn thương thần kinh vào ngày hôm sau cho thấy tình trạng phù não nặng hơn so với trước (B) và hình ảnh phù não cải thiện sau khi điều trị bằng dung dịch ưu trương. Cả 3 hình CT đều thực hiện cùng cấu hình: 42 width, 55 window. Sự phù nhiều hơn ở hình B có thể được quan sát thấy qua hình ảnh não tối hơn (giảm dậm độ)
Nhận xét: Phù não khởi phát cấp và thoát vị não có thể xảy ra khi lọc máu và có tổn thương não từ trước. Mặc dù tình huống này đã được đặt tên bằng thuật ngữ hội chứng mất cân bằng lọc máu, tình huống trên là ví dụ của phù não thẩm thấu cấp liên quan đến giảm nồng độ thẩm thấu của huyết tương quá nhanh. Ngoài lọc máu, các can thiệp y khoa nhu truyền dịch nhược trương lượng lớn và loại bỏ nhanh các chất tạo độ thẩm thấu cũng có thể gây ra phù não thẩm thấu, đặc biệt là ở bệnh nhân đang có tổn thương não và các dạng phù não khác. Việc đo nồng độ thẩm thấu huyết tương là thiết yếu với bệnh nhân có tổn thương não cùng suy thận, suy gan, và sốc bởi vì độ thẩm thấu huyết tương có thể rất cao. Dịch ưu trương có thể được dùng trong những trường hợp này để đảm bảo rằng nồng độ thẩm thấu huyết tương giảm từ từ và thực hiện với theo dõi sát lâm sàng. Tình huống này cho thấy dấu hiệu tổn thương thần kinh nặng sau phù não thẩm thấu có thể phục hồi với tiên lượng tốt khi nhận định nhanh và phản ứng phù hợp để đưa nồng độ thẩm thấu huyết tương về ban đầu.
Hình 5
Hình 6
Hình 7
TĂNG ÁP LỰC NỘI SỌ, TƯỚI MÁU NÃO VÀ CHÈN ÉP NÃO
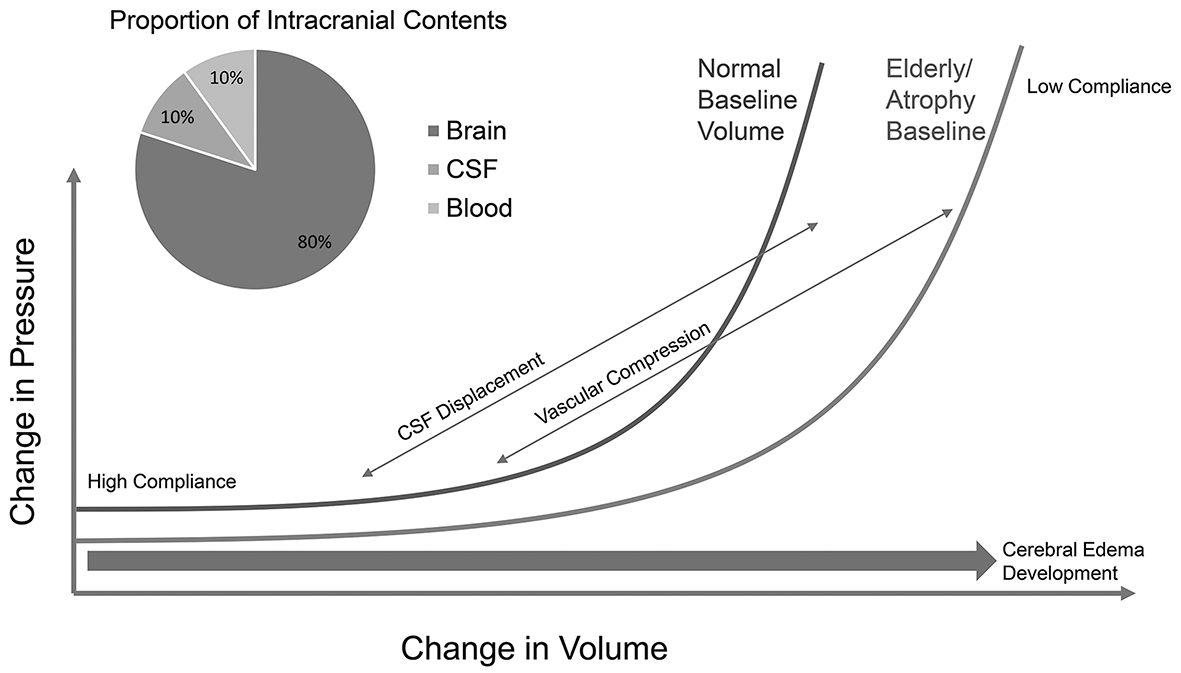
Về mặt khái niệm, khoang nội sọ có thể được coi như một hộp cứng (hộp sọ) với một quả bóng gắn bên cạnh, đại diện cho bể có thể chứa dự trữ dịch não tủy và máu, được dịch chuyển khỏi hộp sọ. Hộp cứng có thể tích cố định và chứa ba ngăn: mạch máu, mô não và dịch não tủy. Khái niệm nền tảng này được gọi là học thuyết Monro-Kellie. Các quá trình bệnh lý dẫn đến tăng thể tích của các ngăn này hoặc tạo ra các tổn thương chiếm không gian chèn ép các ngăn khác (ví dụ như tụ máu). Khi vật chất được đưa vào hộp, một số chất trong hộp có thể bị dịch chuyển sang quả bóng bên cạnh, hoạt động như một bộ đệm áp suất. Lúc đầu, khi quả bóng rỗng, việc bổ sung vật liệu vào hệ thống chỉ làm tăng áp suất nhỏ. Tuy nhiên, khi quả bóng được lấp đầy bởi vật liệu bị dịch chuyển, cùng một sự gia tăng thể tích dẫn đến áp suất tăng dần. Khi quả bóng đầy, nó trở nên cứng và khối lượng bổ sung trong hệ thống dẫn đến áp suất tăng theo cấp số nhân. Mối quan hệ giữa thể tích và áp suất được biểu thị bằng cách làm đầy dần bóng trong tình huống này mô tả đặc tính của điều hòa áp lực nội sọ. Dịch não tủy, có áp suất thấp hơn máu tĩnh mạch hoặc động mạch, có chức năng như bộ đệm chính chịu trách nhiệm về sự điều hòa áp lực nội sọ; Dịch não tủy có thể được dịch chuyển từ hộp sọ đến các bể chứa tủy sống và các vỏ bọc dây thần kinh sọ, có chức năng như một khoảng dự trữ điều hòa áp lực nội sọ để đệm ICP. Ở một mức độ thấp hơn, sự chèn ép của các cấu trúc tĩnh mạch và sau đó là động mạch với sự dịch chuyển của máu từ hộp sọ cung cấp một nguồn dự trữ áp lực bổ sung; tình cờ, sự dịch chuyển của máu động mạch có nguy cơ làm trầm trọng thêm tình trạng chấn thương não do thiếu máu não cục bộ. Một khi vượt quá khả năng điều hòa áp lực nội sọ, ICP sẽ tăng theo cấp số nhân. Ở những bệnh nhân có mức độ teo não lớn hơn, như có thể xảy ra với tuổi cao hoặc các bệnh mãn tính như xơ gan, tỷ lệ dịch não tủy trên não lớn hơn và do đó, là bộ đệm lớn hơn chống lại ICP tăng cao. Bác sĩ lâm sàng cần biết việc theo dõi ICP không nhạy để phát hiện phù não (và bệnh lý chiếm không gian khác) trước khi nó tiến triển đến mức độ nặng vì cơ chế điều hòa áp lực nội sọ (HÌNH 5); Việc không nhận ra điều này một phần là nguyên nhân dẫn đến nhận thức sai lầm trong quá khứ rằng bệnh nhân mắc bệnh não gan do suy gan cấp-trên-mãn tính không biểu hiện phù não. Vẫn chưa rõ liệu phù não không dẫn tới tăng ICP (gọi là phù não cấp thấp) có lành tính hay không. Tuy nhiên, dữ liệu từ đột quỵ và TBI gợi ý rằng phù não, không phụ thuộc vào ICP tăng, là một cơ chế tổn thương não thứ phát. Ngoài sự nhạy bén lâm sàng từ thăm khám thần kinh và hình ảnh học thần kinh, tình trạng điều hòa áp lực nội sọ có thể được đánh giá định tính từ dạng sóng được ghi lại trên theo dõi ICP xâm lấn. Với mỗi nhịp tim, một lượng nhỏ thể tích máu động mạch đi vào hộp sọ; quá trình này dẫn đến một dạng sóng đặc trưng trên bản theo dõi ICP. Dạng sóng bình thường có ba đỉnh: P1 (tâm thu tim), P2 (dịch chuyển nội sọ gặp sức cản từ các cấu trúc tạo thành hệ đệm dự trữ), và P3 (sóng dội từ việc đóng van động mạch chủ). Thông thường, P1 lớn hơn P2, lớn hơn P3. Khi sự điều hòa ban đầu bị tác động, P2 dần dần trở nên lớn hơn P1. Khi sự điều hòa bị ảnh hưởng nghiêm trọng hơn, P1 và P2 bắt đầu hợp nhất (HÌNH 6). Những thay đổi dạng sóng này có thể xảy ra trước khi giá trị ICP vượt ngưỡng bình thường (7 mm Hg đến 15 mm Hg, với giới hạn trên là 20 mm Hg) và nên gợi ý rằng ICP sắp sửa tăng. Không nên nhầm lẫn hình thái dạng sóng này với sóng ICP Lundberg. Sóng Lundberg (HÌNH 7) đề cập đến sự gia tăng ICP không liên tục, phát hiện rõ khi đo ICP liên tục trong vài phút đến hàng giờ. Sóng Lundberg C được đặc trưng bởi ICP lên đến 25 mmHg và dao động áp suất ở 4 đến 8 lần mỗi phút; Sóng Lundberg C có thể được nhìn thấy trong sinh lý bình thường và có thể là do chu kỳ tim và hô hấp. Sóng Lundberg B dao động với tốc độ 0,5 đến 2 sóng mỗi phút trong tối đa 5 phút, và ICP tăng 20 mm Hg – 30 mm Hg so với đường cơ bản; những sóng này có khả năng là do sự bất ổn định của vận mạch khi tưới máu não bị tổn thương. Sóng Lundberg B là một dấu hiệu của sự suy giảm điều hòa nội sọ. Sóng Lundberg A (được gọi là sóng bình nguyên) luôn mang tính bệnh lý và phản ánh sự điều hòa nội sọ cực kỳ kiệt quệ với nguy cơ cao bị thoát vị não và tử vong. Sóng Lundberg A được đặc trưng bởi sự gia tăng nhanh chóng ICP từ mức cơ bản lên 50 mm Hg – 80 mm Hg; chúng thường kéo dài từ 5 đến 20 phút nhưng có thể tồn tại trong nhiều giờ. Sóng Lundberg A được cho là xảy ra từ các chu kỳ giãn mạch não do các đợt giảm tưới máu não gây ra trong bối cảnh khả năng điều hòa bị suy giảm nghiêm trọng. Sự xuất hiện của sóng Lundberg A cần xem xét các biện pháp can thiệp sớm, nhưng bản chất tự giải quyết thoáng qua của sóng Lundberg B và C gợi ý rằng không phải mọi sự gia tăng ICP đều cần đến sự can thiệp cụ thể. Việc điều trị các trường hợp tăng ICP trên 20 mm Hg thoáng qua sẽ dẫn đến điều trị quá mức và có nguy cơ khiến bệnh nhân gặp phải các tác dụng phụ của điều trị mà không mang lại nhiều lợi ích. Các hướng dẫn của Tổ chức Chấn thương Não đề nghị ngưỡng điều trị ICP là 22 mm Hg, cho rằng các giá trị cao hơn có liên quan đến tỷ lệ tử vong gia tăng. Nói chung, các thuật toán điều trị ICP trì hoãn các biện pháp can thiệp cho ICP trên ngưỡng này trong ít nhất 10 phút để tránh điều trị quá tay các trường hợp tăng ICP tự điều chỉnh được. Ngưỡng 22 mm Hg dựa trên mối liên hệ giữa ICP trên ngưỡng này và tỷ lệ tử vong trên mẫu dân số lớn. Một tài liệu đang phát triển cho thấy khả năng ngưỡng ICP tối ưu có thể khác nhau giữa các phân nhóm bệnh nhân, các mốc thời gian khác nhau sau tổn thương não cấp tính và ngay cả trong tùy bệnh nhân.
Áp lực tưới máu não (CPP) là một khái niệm liên quan chặt chẽ đến ICP. CPP là áp lực cung cấp tưới máu động mạch đến não và được tính bằng cách lấy huyết áp động mạch trừ đi ICP. Tránh CPP thấp làm giảm nguy cơ tổn thương não do thiếu máu cục bộ thứ phát; tuy nhiên, tính toán CPP giả định rằng áp lực cản trở tưới máu là tương đương trong suốt hộp sọ, điều này có thể không đúng ở những vùng não khu trú bị chèn ép. Khuyến cáo điều trị xưa nay cho CPP là 50 mm Hg đến 70 mm Hg – ứng với khoảng CPP bình thường. Tuy nhiên, hướng dẫn mới nhất của Tổ chức Tổn thương Não đã khuyến nghị sửa đổi mục tiêu CPP từ 60 mm Hg đến 70 mm Hg. Mặc dù dữ liệu từ các nghiên cứu ngẫu nhiên trước đó không chứng minh được sự khác biệt về kết quả thần kinh giữa ngưỡng CPP 50 mm Hg so với 70 mm Hg, dữ liệu quan sát cho thấy rằng những bệnh nhân từng có CPP dưới 50 mm Hg có tỷ lệ sống sót thấp hơn những bệnh nhân không có thời điểm nào CPP xuống dưới 60 mm Hg. Do đó, một tăng khoảng cách CPP chuẩn so với ngưỡng 50 mm Hg có vẻ hợp lý. Những hướng dẫn này tiếp tục chống lại những nỗ lực tích cực để đạt được CPP lớn hơn 70 mm Hg, có liên quan đến nguy cơ cao hơn đối với hội chứng suy hô hấp cấp tính (ARDS). Nhiều nghiên cứu trong y văn đã đưa ra các quan điểm đối lập về việc thuật toán điều trị dựa trên ICP – hay CPP – là ưu việt hơn. Không có nghiên cứu tuyệt đối nào ủng hộ một cách tiếp cận cụ thể và các hướng dẫn đồng thuận khuyến nghị các bác sĩ lâm sàng tham khảo cả mục tiêu ICP và CPP.
Bộ não bình thường có khả năng điều chỉnh sự co mạch và giãn mạch để duy trì lưu lượng máu não liên tục trên huyết áp động mạch trung bình trong khoảng 50 mm Hg đến 150 mm Hg thông qua quá trình tự điều hòa của não. Vượt quá giới hạn huyết áp của quá trình tự điều hòa ở não, lưu lượng máu não trở nên phụ thuộc vào áp suất thụ động. Ở trạng thái tổn thương não cấp tính, các phản ứng sinh lý bình thường của quá trình tự điều hòa não có thể làm trầm trọng thêm tổn thương. Ví dụ, trong quá trình giảm tưới máu não, phản ứng sinh lý bình thường là giãn mạch não; tuy nhiên, ở một bệnh nhân có sự điều hòa nội sọ bị tổn hại, thể tích máu tăng lên do giãn mạch có thể dẫn đến tăng ICP nhiều hơn cùng với việc giảm CPP sau đó, điều này thực sự làm trầm trọng thêm tình trạng thiếu máu não. Trong trường hợp này, sử dụng thuốc vận mạch để tăng CPP có thể cho phép co mạch làm giảm lượng máu não và dẫn đến cải thiện ICP và tưới máu não. Tuy nhiên, CPP quá cao có thể dẫn đến trầm trọng thêm phù não căn nguyên mạch do rối loạn chức năng hàng rào máu não, điều này sẽ làm tăng thể tích não và làm trầm trọng thêm ICP. Do sự suy giảm khả năng tự điều hòa của não toàn thể và khu trú sau tổn thương não cấp tính, mối quan hệ giữa ICP, CPP và thể tích máu não có thể phức tạp và khó dự đoán. Những tình huống này thường yêu cầu các thử nghiệm điều trị để đánh giá phản ứng. Mặc dù các phương pháp tiếp cận tồn tại để đánh giá tính toàn vẹn của quá trình tự điều hòa não và ước tính các mục tiêu CPP tối ưu cho từng cá nhân, nhưng các kỹ thuật này vẫn chưa được chứng minh ở mức độ có thể sử dụng rộng rãi.
Hiện tại, cách duy nhất để xác định ICP và CPP là thông qua phép đo xâm lấn. Hai cách theo dõi ICP phổ biến nhất là cảm biến trong nhu mô não và đường dẫn lưu não thất ra ngoài, (EVD) – có thêm lợi ích là có thể dẫn lưu dịch não tủy điều trị và được coi là biện pháp theo dõi ICP tiêu chuẩn vàng. Các kỹ thuật không xâm lấn, chẳng hạn như siêu âm vỏ bọc dây thần kinh thị giác và siêu âm Doppler xuyên sọ, đã được nghiên cứu như là phương tiện ước tính ICP. Mặc dù chúng có thể hữu ích trong một số trường hợp, khoảng tin cậy cho các ước tính ICP từ các kỹ thuật không xâm lấn vẫn còn quá rộng để thay thế cho đo xâm lấn. Hiện tại, theo dõi ICP không phải là thường quy trong điều trị đột quỵ xuất huyết hoặc thiếu máu cục bộ, u não hoặc viêm màng não, mặc dù các hướng dẫn về xuất huyết não cho thấy có thể xem xét theo dõi ICP ở những bệnh nhân hôn mê, những người có bằng chứng thoát vị, hoặc những người bị xuất huyết não thất đáng kể hoặc não úng thủy. Có xu hướng không sử dụng máy theo dõi ICP ở bệnh nhân suy gan cấp tính vì lo ngại về các biến chứng xuất huyết khi đặt phương tiện theo dõi, dữ liệu quan sát cho thấy không có lợi ích sống còn tổng thể và mối liên quan với bệnh nặng hơn trong một số phân nhóm. Tuy nhiên, giám sát ICP được sử dụng thường xuyên trong chấn thương sọ não. Các hướng dẫn của Tổ chức Tổn thương Não khuyên bạn nên theo dõi ICP cho những bệnh nhân có CT đầu bất thường và hôn mê sau khi hồi sinh tim phổi hoặc chụp CT bình thường với hai hoặc nhiều hơn những điều sau: tuổi trên 40, tư thế mất vỏ / mất não hoặc huyết áp tâm thu dưới 90 mm Hg. Khuyến nghị này dựa trên tỷ lệ ICP tăng cao ở những bệnh nhân đáp ứng các tiêu chí này (khoảng 60%) chứ không phải là tỷ lệ tử vong hoặc kết quả thần kinh đã được chứng minh từ việc theo dõi ICP. Thực tế, bằng chứng cao nhất về việc này – thử nghiệm BEST:TRIP (Benchmark Evidence from South American Trials: Treatment of Intracranial Pressure), cho thấy không có sự khác biệt về tỷ lệ tử vong, chức năng hoặc nhận thức giữa quản lý TBI nặng dựa trên theo dõi ICP so với đánh giá lâm sàng từ khám và hình ảnh học thần kinh. Nhóm đánh giá lâm sàng có khoảng thời gian dài hơn đáng kể trong thời gian họ được điều trị đặc hiệu cho não (trung vị 4,8 ngày so với 3,4 ngày), mặc dù lợi ích này yêu theo dõi xâm lấn và theo dõi ICP mang một nguy cơ nhiễm trùng hoặc xuất huyết nhỏ nhưng không đáng kể. Thử nghiệm BEST:TRIP đã gây tranh cãi trong cộng đồng hồi sức thần kinh vì nó được đón nhận theo kiểu phân cực: một số trích dẫn nó như một lời biện minh để từ bỏ việc theo dõi ICP, trong khi những người khác coi thường kết quả là không có tính khái quát bên ngoài bối cảnh cụ thể mà thử nghiệm được tiến hành. Theo ý kiến của tác giả, việc đánh giá thử nghiệm BEST:TRIP dựa trên cân bằng các quan điểm này có thể có ích hơn trong việc hướng dẫn áp dụng lâm sàng theo dõi ICP và các hướng nghiên cứu trong tương lai. Đầu tiên, BEST:TRIP không nên được dùng làm lý do để từ bỏ việc theo dõi ICP, dựa trên phần lớn y văn ủng hộ ý nghĩa hỗ trợ lâm sàng. Mặt khác, thử nghiệm được thiết kế và thực hiện một cách chuyên nghiệp này không nên bị bỏ qua thông qua những lời chỉ trích quá mức chỉ vì nó không xác nhận được những kỳ vọng mong đợi. Kết quả bất ngờ của thử nghiệm BEST:TRIP có thể chứng minh rằng kiến thức của chúng ta về tổn thương não cấp tính, phù não và quản lý ICP vẫn chưa đầy đủ. Ngoài ra, BEST:TRIP gợi ý rằng theo dõi ICP cuối cùng chỉ là một công cụ lâm sàng và các phương pháp tiếp cận khác có thể được sử dụng để hướng dẫn các liệu pháp đạt hiệu quả tương tự.
Trước khi đặt máy theo dõi ICP hoặc bắt đầu điều trị phù não, bác sĩ lâm sàng trước tiên nên xem xét cơ chế tổn thương và dữ liệu lâm sàng hiện có cho thấy có khả năng xảy ra tăng ICP hoặc chấn thương não thứ phát do phù não hay không. Trong trường hợp theo dõi ICP hoặc thu thập hình ảnh học thần kinh nối tiếp, bác sĩ lâm sàng nên xem xét thông tin có khả năng thay đổi quản lý như thế nào. Những bệnh nhân không hôn mê có thể không được hưởng lợi từ việc theo dõi ICP hoặc các liệu pháp điều trị cụ thể theo hướng dẫn và có thể bị tổn hại bởi các tác dụng phụ. Những bệnh nhân bị chấn thương chiếm chỗ không làm biến dạng nghiêm trọng các cấu trúc não quan trọng có thể chỉ cần được chăm sóc hỗ trợ và theo dõi thần kinh. Bệnh nhân choáng váng hoặc hôn mê với khả năng phù não lan tỏa, như có thể thấy trong viêm não hoặc tiếp xúc với chuyển hóa chất độc (ví dụ, suy gan, nhiễm toan ceton do đái tháo đường, hoặc bệnh leukoencephalopathies nhiễm độc), có thể là một quyết định khó khăn vì phù lan tỏa có thể khó đánh giá được trực quan cho đến khi nó nghiêm trọng; Đánh giá đáp ứng với thử nghiệm điều trị liệu pháp tăng áp lực thẩm thấu có thể hữu ích ở những bệnh nhân này. Mặt khác, giá trị ICP bình thường không nên xem nhẹ khi mâu thuẫn với các dữ liệu lâm sàng liên quan khác, chẳng hạn như kết quả khám thần kinh xấu đi không rõ nguyên nhân. hoặc hình ảnh học có sự nặng lên. Không gian nội sọ không phải là một khối cầu hoàn hảo chứa đầy chất lỏng đồng nhất và não không hoạt động như một chất lỏng Newton. Hơn nữa, phản xạ màng cứng và độ cong xương của hố sọ giữa có thể tạo điều kiện tạo ra các gradient áp suất trong hộp sọ. Trên thực tế, gradient áp suất 30 mm Hg đã được ghi lại giữa hố giữa và hố sau, và độ chênh 20 mm Hg đã được ghi lại giữa dịch não thất và hố sau. Thậm chí, với dẫn lưu não thất cũng khó phát hiện các chênh áp, nhất là khi tổn thương khu trú ngăn sự thông thương dịch não tủy. Thoát vị não, sự dịch chuyển của cấu trúc não sang các ngăn sọ liền kề với sự chèn ép của các ngăn đó và biến dạng cấu trúc não, có thể xảy ra do các chênh áp lực này (BẢNG 1). Có thể xảy ra thoát vị não đe dọa tính mạng ngay cả khi theo dõi ICP báo cáo một áp suất bình thường. Do đó, việc theo dõi thoát vị não phụ thuộc vào việc khám thần kinh nối tiếp và hình ảnh thần kinh nối tiếp có ý nghĩa quan trọng
Nhiều công nghệ theo dõi đã được sử dụng cho tổn thương não cấp tính, chẳng hạn như lọc máu vi mô não, quang phổ cận hồng ngoại, đo đồng tử tự động và oxy hóa mô não. Mặc dù có thể có nhiều tài liệu để biện giải cho việc sử dụng các công nghệ này trong các giao thức quản lý, nhưng hầu hết các công nghệ này đều thiếu bằng chứng đủ để ủng hộ việc sử dụng rộng rãi. Thử nghiệm BOOST3 (Brain Oxygen Optimization in Severe TBI, Phase 3) hiện đang được thực hiện nghiên cứu hiệu quả của ICP cộng với theo dõi oxy mô não so với theo dõi ICP đơn thuần trong TBI. Thử nghiệm đã thu hút cộng đồng, và BOOST2 (Brain Tissue Oxygen Monitoring in Traumatic Brain Injury [TBI]) đã cung cấp dữ liệu sơ bộ đầy hứa hẹn ủng hộ theo dõi oxy mô não, mặc dù diễn giải thận trọng cần được lưu ý do nhóm chỉ theo dõi ICP thường có tình trạng chèn ép não nghiêm trọng hơn đáng kể.
Bảng 1. Các hội chứng thoát vị não
| Hội chứng thoát vị | Cơ chế | Lâm sàng |
| Dưới liềm | Tổn thương tầng trên lều; sự đẩy lệch của bán cầu đại não so với liềm não; đẩy lệch hồi đai dưới liềm | Yếu chân; vì ít khi chèn ép hoặc dịch chuyển màng não, não giữa hoặc thân não, trạng thái tâm thần kinh ít bị ảnh hưởng hơn so với các hội chứng thoát vị khác |
| Thoát vị trung não sang bên | Tổn thương tầng trên lều; tổn thương khu trú làm di lệch trung não sang bên | Suy giảm ý thức tương ứng với mức độ di lệch: ngủ gà 3-5 mm, lơ mơ 6-8 mm, hôn mê ≥9 mm; liệt nhìn dọc nếu phần lưng gian não bị ép; rối loạn cuống tuyến yên với bệnh đái tháo nhạt trong trường hợp nặng |
| Thoát vị hồi móc xuyên lều | Tổn thương tầng trên lều; n tiếp bất thường; tổn thương thùy thái dương một bên gây đẩy lệch bên, chèn ép dây thần kinh sọ III; gian não bị nén ép trực tiếp hoặc di lệch
sang một bên |
Đồng tử giãn, phản xạ ánh sáng kém là một dấu hiệu sớm, sau đó là giãn đồng tử cố định, liệt dây thần kinh sọ số III tiến triển, liệt nửa người đối bên và/hoặc cùng bên, tư thế gập hoặc duỗi, và lơ mơ/hôn mê; Liệt nửa người cùng bên do di lệch gian não với sự chèn ép cuống não đối bên với khuyết Kernohan |
| Thoát vị trung tâm xuyên lều xuống dưới | Tổn thương tầng trên lều; di lệch thùy thái dương hai bên sang một bên hoặc di lệch nhân đuôi trên lều vào gian não | Giãn đồng tử hai bên, sau đó là liệt dây thần kinh số III nếu do thoát vị hồi móc hai bên; nếu do ép gian não trực tiếp, mất phản xạ đồng tử, chuyển động đảo mắt theo sau là cố định mắt; tư thế gập rồi duỗi và lơ mơ / hôn mê |
| Thoát vị đầu đuôi | Tổn thương tầng trên lều; di lệch xuống dưới phần gian não và cầu não | Các dấu hiệu của nhồi máu thân não thứ phát sau rách các nhánh xuyên trung gian của động mạch thân nền, được nối với vòng Willis |
| Thoát vị trung tâm xuyên lều lên trên | Tổn thương tầng dưới lều; đẩy tiểu não lên trên qua khuyết lều với chèn ép phần lưng não giữa, gặp trong tăng chuyển dịch dịch não tủy dưới lều hoặc liệu pháp tăng áp lực thẩm thấu quá mạnh tay và tổn thương hố sau không được mở sọ giải áp | Liệt vận nhãn dọc, sau đó là lơ mơ / hôn mê; máy đo áp lực nội sọ có thể báo áp lực nội sọ thấp; chèn ép cống não có thể dẫn đến não úng thủy cấp tính |
| Thoát vị
hạnh nhân |
Tổn thương tầng dưới lều hoặc tổn thương nghiêm trọng tần trên lều; di lệch xuống dưới hạnh nhân tiểu não qua lỗ chẩm kèm chèn ép hành não tủy | Gây nên não úng thủy, liệt dây sọ, lơ mơ/hôn mê do chèn ép thân não; liệt tứ chi do chèn ép bó tháp; phản xạ Cushing gây tăng huyết áp, nhịp chậm, giảm nhịp thở và có thể ngưng hô hấp |
ĐIỀU TRỊ PHÙ NÃO, CHÈN ÁP NÃO VÀ TĂNG ÁP LỰC NỘI SỌ
Ở bệnh nhân có biểu hiện tổn thương não cấp tính, việc điều trị phù não, chèn ép não (toàn thể hoặc khu trú), và ICP tăng cao nên bắt đầu bằng việc đánh giá mức độ nghiêm trọng và tiên lượng có thể có của tổn thương dựa trên tiền sử, cơ chế, thăm khám và xem xét hình ảnh học thần kinh cấp cứu. Điều này sẽ gợi ý nhịp độ tiến hành các biện pháp can thiệp và cho phép chuẩn bị sẵn sàng nếu có vẻ như cần đến các biện pháp can thiệp cấp cao. Tất cả bệnh nhân bị tổn thương sọ não cấp tính trước tiên nên được hồi sức hệ thống (đường thở, hô hấp, tuần hoàn) và chăm sóc y tế hỗ trợ, sau đó là các biện pháp theo dõi ICP tiêu chuẩn (can thiệp bậc 0), như được thảo luận dưới đây. Điều quan trọng đối với các nhà thần kinh học là phải nhận thức được và linh hoạt để điều chỉnh các biến đổi sinh lý hệ thống vì các tình trạng như sốc hoặc rối loạn chuyển hóa nghiêm trọng có thể góp phần gây ra tổn thương não thứ phát. Cần xác định các chỉ định có thể có để can thiệp phẫu thuật sớm, và thảo luận liên khoa để lựa chọn điều trị phẫu thuật và điều trị nội khoa. Liệu pháp điều trị nhắm mục tiêu ICP (và nhắm mục tiêu điều chỉnh phù não / chèn ép não) nên theo cách tiếp cận theo từng bậc (BẢNG 2), trong đó các liệu pháp bậc cao hơn sẽ được dùng sau khi đảm bảo tối ưu hóa các can thiệp ở bậc thấp hơn. Các lưu đồ điều trị của cơ sở y tế cải thiện tính nhất quán của việc chăm sóc và kết quả sau cùng của bệnh nhân, lý tưởng nhất là các lưu đồ này nên được phát triển và xem xét thường xuyên bởi một nhóm đa chuyên khoa. Nhiều lưu đồ mẫu có sẵn từ các thử nghiệm lâm sàng hoặc hiệp hội nghề nghiệp có thể được điều chỉnh cho phù hợp với các cơ sở riêng lẻ.
Thoát vị não trên lâm sàng (BẢNG 1) và tăng áp lực nội sọ nghiêm trọng hoặc kéo dài đại diện cho các trường hợp khẩn cấp về thần kinh cần được điều trị với mức độ khẩn cấp tương tự đối với tình trạng cấp cứu tim mạch. Mặc dù thoát vị não thường dẫn đến tử vong hoặc tàn tật nghiêm trọng, bệnh nhân có thể có kết quả chức năng chấp nhận được sau khi thoát vị não nếu các biện pháp can thiệp hiệu quả được thực hiện nhanh chóng (TÌNH HUỐNG 2). Bắt đầu nhanh chóng các can thiệp theo kinh nghiệm để cải thiện sự điều hòa áp lực nội sọ, chẳng hạn như liệu pháp tăng áp lực thẩm thấu cấp và tăng thông khí (được thảo luận thêm bên dưới), được chỉ định trong nỗ lực đảo ngược thoát vị não. Nỗ lực xác định các yếu tố dẫn đến thoát vị não nên được bắt đầu đồng thời với các can thiệp điều trị theo kinh nghiệm. Trong một số trường hợp, các sự kiện lâm sàng gần đây có thể gợi ý nguyên nhân có thể xảy ra; ví dụ, thoát vị não có thể được tạo ra bởi sự suy giảm cấp tính nồng độ thẩm thấu huyết thanh liên quan đến việc lọc máu hoặc truyền dịch nhược trương, rối loạn chức năng của dẫn lưu não thất, hoặc thậm chí sốt ở những bệnh nhân có sự điều hòa nội sọ bị tổn thương nghiêm trọng. Hình ảnh học thần kinh cấp cứu cũng nên được tiến hành để xác định các nguyên nhân cấu trúc của thoát vị não có thể xét chỉ định can thiệp phẫu thuật. Một bác sĩ lâm sàng nên đi cùng với bệnh nhân trong quá trình vận chuyển bệnh nhân đến khoa chẩn đoán hình ảnh thần kinh khẩn cấp để tiếp tục chỉ đạo các nỗ lực đảo ngược thoát vị não.
Bảng 2. Các bậc của liệu pháp điều chỉnh áp lực nội sọ và phù não
| Bậc | Liệu pháp |
| Bậc 0,
Chăm sóc tiêu chuẩn cho tất cả bệnh nhân có nguy có tăng ICP |
Chăm sóc y tế hỗ trợ (đường thở, hô hấp, tuần hoàn)
Giảm đau An thần để dung nạp các can thiệp y tế (Thang điểm kích động và an thần Richmond 0 đến -2) Tránh sốt (nhiệt độ bình thường từ 36 °C đến 37 °C) Tránh táo bón / chướng bụng Đầu cao 30-45 độ Đầu thẳng trục; tránh chèn ép tĩnh mạch Dịch đẳng trương hoặc hyperosmolar nhắm mục tiêu natri huyết thanh bình thường (> 135 mmol / L) Steroid cho các điều kiện chọn lọc |
| Bậc 1 | Mannitol hoặc nước muối ưu trương dựa theo mục tiêu triệu chứng hoặc nồng độ thẩm thấu / mức natri
Chuyển hướng dịch não tủy, dẫn lưu 5-10 mL nếu dẫn lưu não thất ngoài có sẵn Cân nhắc có chọn lọc việc phẫu thuật giải áp hoặc cắt bỏ tổn thương Tăng thông khí nhẹ |
| Bậc 2 | Nước muối ưu trương nếu kháng trị Manitol cân nhắc nồng độ thẩm thấu cao
An thần, gây mê để đạt điểm Richmond mục tiêu Cân nhắc phẫu thuật giải áp để cứu mạng Tăng thông khí nhẹ |
| Bậc 3 | Bệnh nhân được xác định không phải ứng viên để phẫu thuật
An thần / Barbiturate theo mục tiêu áp lực nội sọ hoặc đạt dạng ức chế bùng nổ trên EEG Hạ thân nhiệt trung bình (nhiệt độ trung tâm 32 °C đến 34 °C Tăng thông khí trung bình |
Chăm sóc y tế hỗ trợ và Theo dõi ICP (bậc 0)
Hồi sức toàn thân và chăm sóc y tế hỗ trợ theo mục tiêu là rất quan trọng để tránh tổn thương não thứ phát. Nhiều nghiên cứu đã chứng minh rằng các đợt hạ huyết áp và giảm oxy máu có liên quan đến kết quả tồi tệ hơn ở bệnh nhân TBI; Trên thực tế, các hướng dẫn TBI gần đây đã nhấn mạnh điểm này bằng cách sửa đổi mục tiêu huyết áp tâm thu từ hơn 90 mm Hg thành hơn 100 mm Hg cho bệnh nhân từ 50 đến 69 tuổi và 110 mm Hg cho bệnh nhân từ 15 đến 49 và trên 70 tuổi. 16 Mặt khác, tăng huyết áp quá mức có thể góp phần làm tăng thể tích khối máu tụ hoặc phù căn nguyên mạch ở bệnh nhân tổn thương sọ não cấp tính. Ngoài ra, tất cả các bệnh nhân có nguy cơ bị phù não và tăng ICP nên được điều trị bằng các can thiệp bậc 0 (BẢNG 2). Những can thiệp này nhằm mục đích tối ưu hóa sự điều hòa nội sọ và tránh đợt tăng cấp ICP.
Nâng đầu giường lên 30 độ và tránh chèn ép tĩnh mạch cảnh từ các nguyên nhân như xoay cổ hoặc cổ áo quá chặt tạo điều kiện cho dẫn lưu tĩnh mạch. Táo bón nghiêm trọng và các nguyên nhân khác gây căng tức bụng có thể làm tăng áp lực ổ bụng và chống lại sự dịch chuyển của dịch não tủy đến khoang đệm dẫn lưu ở thắt lưng; ở những bệnh nhân bị chấn thương hoặc sốc, tăng áp lực trong ổ bụng không được phát hiện có thể góp phần làm tăng ICP. Ngay cả những thay đổi nhỏ về thể tích nội sọ do đau, kích động và sốt không được điều trị cũng có thể dẫn đến tăng ICP ở bệnh nhân có sự điều hòa nội sọ bị tổn hại.
Corticosteroid chọn lọc (Bậc 0)
Corticosteroid được sử dụng phổ biến nhất để điều trị phù căn nguyên mạch do các khối u não trong hoặc ngoài não. Corticosteroid được cho là cải thiện tính thấm của hàng rào máu não do khối u gây ra thông qua việc điều chỉnh các protein ở điểm nối và ức chế sự phá vỡ hàng rào máu não do cytokine gây ra. Do nhiều tác dụng phụ, steroids chỉ được nên dùng cho các trường hợp có triệu chứng rõ ràng, cụ thể là phù nhiều xung quanh hơn là chính khối u. Để điều trị phù cấp tính, có thể dùng dexamethasone 10 mg đến 20 mg IV, sau đó là các liều duy trì từ 4 mg / ngày đến 24 mg / ngày, uống hoặc tiêm tĩnh mạch; Thông thường người ta thường chia liều duy trì 4 lần mỗi ngày, mặc dù việc chia liều hai lần mỗi ngày được chấp nhận. Bác sĩ nên theo dõi các tác dụng phụ như tăng đường huyết, tác dụng phụ ở dạ dày, suy thận cấp khi ngưng corticosteroid đột ngột, liều lượng steroid nên được sử dụng ở mức tối thiểu để giảm thiểu những tác dụng phụ này. Cổ điển, chưa nên dùng steroid trước khi sinh thiết các khối u mới vì steroid có thể làm giảm hiệu quả chẩn đoán ung thư hạch; tuy nhiên, các nghiên cứu gần đây cho thấy việc này không thường xuyên xảy ra. Dexamethasone có thể được giảm dần trong nhiều tuần sau khi điều trị khối u bằng phẫu thuật hoặc xạ; tuy nhiên, trong các tình huống điều trị giảm nhẹ, có thể cần tăng liều dexamethasone để giải quyết các triệu chứng thần kinh do phù tiến triển. Bevacizumab, một kháng thể đơn dòng chống lại yếu tố tăng trưởng nội mô mạch máu (VEGF), gần đây đã bắt đầu được sử dụng để điều trị phù quanh u kháng trị với steroid; tác dụng bắt đầu trong vòng vài ngày, điều này làm hạn chế công dụng của bevacizumab trong bệnh cảnh cấp tính và tồn tại nguy cơ xuất huyết trong não chưa được xác định rõ.
Vai trò của corticosteroid trong điều trị phù căn nguyên mạch máu do áp-xe não hoặc viêm màng não còn ít rõ ràng hơn. Đối với áp xe, steroid thường được dành riêng cho các trường hợp phù nặng vì lo ngại rằng steroid có thể làm giảm sự thâm nhập của kháng sinh hoặc làm tăng nguy cơ vỡ áp xe quanh não thất. Trong viêm màng não, nhiều bằng chứng cho thấy có liên quan đến thần kinh (chủ yếu làm giảm tỷ lệ mất thính lực) và lợi ích trên nguy cơ tử vong nhờ corticosteroid, đặc biệt ở một số phân nhóm ở bệnh nhân viêm màng não do Streptococcus pneumoniae. Ngược lại, thử nghiệm CRASH (Corticosteroid Randomisation After Significant Head Injury) đã chứng minh rằng bệnh nhân TBI nặng được điều trị bằng methylprednisolone 48 giờ đã tăng đáng kể tỷ lệ tử vong. Do đó, steroid được chống chỉ định trong điều trị TBI. Steroid không được sử dụng trong điều trị phù não do đột quỵ xuất huyết hoặc thiếu máu cục bộ vì các bằng chứng hiện tại cho thấy không có lợi ích và có thể gây hại
Liệu pháp thẩm thấu (Bậc 1 và 2)
Mannitol và nước muối ưu trương là những chất thẩm thấu chính được sử dụng để điều trị phù não và hoạt động chủ yếu bằng cách tạo ra một gradient thẩm thấu giữa não và huyết tương. Nước muối ưu trương có sẵn với nồng độ từ 2% đến 23,4% và có thể được cung cấp bằng cách tiêm tĩnh mạch hoặc truyền liên tục. Đối với liều lượng bolus, thường dùng 150 mL đến 500 mL dung dịch muối 3% trong 15 đến 30 phút hoặc 30 mL dung dịch muối 23.4% trong 10 phút; truyền nước muối 23,4% nhanh hơn có nguy cơ gây suy tim phải cấp do quá tải dịch. Nồng độ nước muối thấp hơn 7,5% có thể được truyền qua đường ngoại vi trong một mạch lớn với sự theo dõi chặt chẽ để tránh tổn thương mạch máu và hoại tử mô do thoát mạch. Mặc dù phương pháp tiếp cận tĩnh mạch trung tâm được ưu tiên hơn đối với nồng độ muối 7,5% trở lên, 23,4% được tiêm tĩnh mạch bằng cách tiêm nội tủy (đặt một cây kim cứng qua vỏ xương vào khoang tủy của xương để truyền thuốc, thường sử dụng một máy khoan điện để đưa vào dễ dàng) có thể được xem xét trong những trường hợp đe dọa tính mạng trong đó việc thiết lập đường vào tĩnh mạch trung tâm sẽ gây ra sự chậm trễ; Hạ huyết áp tự thoáng qua có thể xảy ra ở khoảng 1/4 số lượng bệnh nhân tiêm truyền dung dịch muối 23,4% được truyền qua đường nội tủy so với 8% đến 17% của số bệnh nhân truyền dung dịch muối 23,4% qua catheter tĩnh mạch trung tâm. Hướng dẫn điển hình là tránh natri huyết thanh lớn hơn hơn 160 mmol/L; tuy nhiên, khuyến cáo này không dựa trên dữ liệu chất lượng cao và nên cân nhắc các rủi ro và lợi ích riêng lẻ. Nhắm mục tiêu natri huyết thanh lên đến 170 mmol / L ở nhiều bệnh nhân phù não lan tỏa do suy gan đã dẫn đến kết quả thần kinh tốt trong một số trường hợp. Nước muối ưu trương có thể tạo ra nhiễm toan chuyển hóa tăng clo máu và dường như làm tăng nguy cơ tổn thương thận cấp tính khi natri huyết thanh đến gần 160 mmol/L hoặc clorua huyết thanh đến gần 115 mmol/L; sử dụng dung dịch muối ưu trương đệm trong axetat có thể làm giảm nguy cơ này.
Mannitol là thuốc lợi tiểu thẩm thấu được đưa qua đường truyền ngoại vi đã lọc dưới dạng dung dịch 20% với liều bolus từ 0,5 g/kg đến 2 g/kg, tùy thuộc vào mức độ nghiêm trọng. Mannitol thường được bổ sung dưới dạng thuốc tiêm sau mỗi 4 đến 6 giờ được hướng dẫn bởi các đo lường nồng độ thẩm thấu trong huyết thanh. Thực hành đã thay đổi việc truyền mannitol liên tục, vì một phần nhỏ (khoảng 10%) mannitol dường như bị rò rỉ qua hàng rào máu não, điều này có thể làm tăng nguy cơ phù tái phát khi cai thuốc bằng mannitol sau khi sử dụng liên tục hoặc kéo dài. Hướng dẫn điển hình là tránh nồng độ thẩm thấu huyết thanh lớn hơn 320 mOsm/kg hoặc khoảng cách thẩm thấu (nồng độ thẩm thấu đo được trừ đi nồng độ thẩm thấu tính toán) lớn hơn 20 mOsm/kg. Hướng dẫn này phần lớn dựa trên những lời dạy cổ điển rằng vượt quá các ngưỡng này làm tăng nguy cơ tổn thương thận cấp tính, nhưng khuyến cáo năm 2020 không thể xác định bằng chứng hỗ trợ các ngưỡng này. Vì giảm thể tích tuần hoàn và suy thận là những nguy cơ của liệu pháp mannitol, bác sĩ lâm sàng nên theo dõi các biến chứng này nhưng cũng có thể quyết định vượt quá ngưỡng cổ điển khi có lợi. Ngoài ra, tác dụng lợi tiểu mạnh của mannitol thường bị đánh giá thấp bởi những người ít quen thuộc với việc sử dụng nó. Khi chuyển bệnh nhân đến các cơ sở y tế ở xa, nên cân nhắc truyền nước muối đồng thời nếu điều trị bằng mannitol trước khi vận chuyển để ngăn ngừa giảm thể tích tuần hoàn do lợi tiểu mannitol. Tuy nhiên, cả mannitol và nước muối ưu trương dường như có hiệu quả trong điều trị ICP tăng cao ở bệnh nhân mắc bệnh thận giai đoạn cuối vô niệu, gợi ý rằng không liệu pháp nào yêu cầu lọc máu để có hiệu quả. Ngoài ra, khoảng cách thẩm thấu huyết thanh tương quan với nồng độ mannitol, nhờ vậy khoảng cách lớn có thể cho thấy rằng mannitol vẫn còn và có tác dụng điều trị; theo dõi khoảng cách thẩm thấu có thể thông báo cho bác sĩ lâm sàng biết có nên dùng lại mannitol hay không. Vì mannitol được thải trừ chủ yếu qua nước tiểu, và cũng có thể được đào thải qua thẩm tách máu, bác sĩ lâm sàng cần chú ý rằng mannitol sẽ thải trừ chậm ở những bệnh nhân bị suy thận trong khi chờ điều trị thay thế thận, nên bắt đầu thận trọng để tránh thay đổi thẩm thấu nhanh và đợt cấp của ICP.
Việc lựa chọn chất thẩm thấu cho từng bệnh nhân thường dựa trên kinh nghiệm của bác sĩ và tình trạng thể tích của bệnh nhân, với nước muối ưu trương được sử dụng cho những người cần tăng thể tích và mannitol được sử dụng cho những người cần lợi tiểu. Trong những tình huống khẩn cấp, tác nhân thẩm thấu nên được chỉ định bởi sự sẵn có và quen thuộc tại cơ sở điều trị. Nhiều khoa cấp cứu không dự trữ và không quen với nước muối ưu trương mà quen với mannitol. Không có bằng chứng chất lượng cao nào chỉ ra rằng hoặc nước muối ưu trương hoặc mannitol cải thiện tỷ lệ tử vong/kết cục thần kinh hoặc một tác nhân này tốt hơn tác nhân kia. Tuy nhiên, một số tài liệu cho thấy rằng nước muối ưu trương có thể khởi phát nhanh hơn và giảm ICP bền hơn và có thể có hiệu quả khi mannitol không thành công, cũng như có thể giải thích xu hướng chung về việc chọn dùng nước muối ưu trương. Hơn nữa, Koenig và cộng sự, báo cáo rằng dung dịch muối ưu trương 23,4% có thể đảo ngược về mặt lâm sàng thoát vị xuyên lều, một tác động thường gặp khi natri huyết thanh tăng hơn 5 mmol/L. Tuy nhiên, sự đảo ngược của thoát vị não có thể không phải là một tác động ngưỡng và có thể khác nhau giữa các trạng thái bệnh cơ bản; Nhóm tác giả bài báo này nhận thấy rằng giảm thể tích phù não có liên quan tuyến tính với tăng thẩm thấu cấp tính trong một nhóm thuần tập bị bệnh não gan nặng. Mức độ giảm phù não nhờ liệu pháp thẩm thấu quá tích cực là nhỏ; Khoảng 15 mL giảm phù não là đủ để cải thiện có ý nghĩa lâm sàng thần kinh trong nhóm thuần tập này, phù hợp với tính chất hàm mũ của điều hòa nội sọ trong giai đoạn phù não nặng.
Liệu pháp thẩm thấu chỉ nên được dùng cho bệnh nhân có lâm sàng xấu đi, theo đánh giá nếu cải thiện điều hòa nội sọ có thể đem lại lợi ích mà không nên dùng dự phòng. Trên thực tế, mannitol dự phòng có liên quan đến tác hại. Tiện ích chính của liệu pháp thẩm thấu là duy trì sự điều hòa nội sọ cho đến khi liệu pháp tốt hơn có thể được dùng, chẳng hạn như can thiệp phẫu thuật, hoặc cho đến khi đủ thời gian mà phù não bắt đầu giảm bớt. Từ lâu, người ta đã công nhận rằng các tế bào hình sao của não bắt đầu tích tụ các osmoles không gây hại (như axit amin, polyols và metylamine) để hiệu chỉnh lại độ thẩm thấu huyết tương não và bình thường hóa thể tích não để đáp ứng với liệu pháp thẩm thấu. Nhiều tài liệu gần đây cho thấy rằng liệu pháp thẩm thấu sớm thực sự có thể dẫn đến việc hình thành phù não nhiều hơn ở những bệnh nhân dễ bị tổn thương do tăng tính thấm hàng rào máu não và điều chỉnh biểu hiện kênh nước aquaporin-4 (AQP4) ở chân tận cùng của tế bào hình sao. Đồng nhất với giả thuyết này, nhóm tác giả bài báo này gần đây đã quan sát thấy rằng tăng nồng độ tự phát lúc nhập viện vì suy gan nặng có liên quan chặt chẽ với mức độ nghiêm trọng của bệnh não và thay đổi thành phần dịch não tủy. Do đó, bắt đầu điều trị thẩm thấu trước khi cần thiết có thể thực sự thúc đẩy sự phát triển sớm hơn và mức độ phù lớn hơn do tăng tính thấm hàng rào máu não; điều này cuối cùng có thể buộc các bác sĩ lâm sàng phải duy trì nồng độ thẩm thấu cao hơn mực cần thiết sau này.
Cách tiếp cận lý tưởng để bắt đầu và leo thang liệu pháp thẩm thấu còn đang tranh cãi, không có bằng chứng chắc chắn ủng hộ một cách tiếp cận nào. Liệu pháp có thể được điều chỉnh theo các triệu chứng lâm sàng hoặc theo mục tiêu natri huyết thanh hoặc nồng độ thẩm thấu và được thực hiện bằng cách dùng liều nhanh mannitol hoặc nước muối ưu trương có hoặc không truyền duy trì nước muối ưu trương. Liệu pháp Bolus để đạt được mục tiêu điều trị triệu chứng và sau đó duy trì độ thẩm thấu huyết thanh bằng cách truyền nước muối 3% liên tục (0,5 mL / kg / h đến 1 mL / kg / h) cùng với các phép đo natri và nồng độ thẩm thấu là một cách tiếp cận; điều này có thể tránh phù thẩm thấu phục hồi vì sự suy giảm nồng độ thẩm thấu huyết thanh giữa các lần tiêm truyền đồng thời với sự tích tụ các osmoles gây bệnh não.
Chuyển dòng dịch não tủy và phẫu thuật giải áp (Bậc 1 và 2)
Ở những bệnh nhân não úng thủy có triệu chứng, chuyển dòng dịch não tủy là liệu pháp đầu tay. Tuy nhiên, trong những trường hợp cơ chế chấn thương não phức tạp, sự đóng góp của não úng thủy đối với biểu hiện lâm sàng không phải lúc nào cũng rõ ràng và các bác sĩ có thể có ý kiến khác nhau về hình ảnh thần kinh. Trong những trường hợp này, một cuộc thảo luận đa chuyên khoa có thể hữu ích. Nên tránh chuyển hướng dịch não tủy bằng EVD, loại không áp dụng phẫu thuật đồng thời giải nén hố sau là liệu pháp duy nhất ở bệnh nhân não úng thủy do tổn thương chèn ép ở hố sau vì nguy cơ thoát vị lên trên. Can thiệp phẫu thuật có thể được coi là một liệu pháp bậc một ở một số bệnh nhân được chọn lọc bị suy giảm khả năng điều hòa nội sọ vì tổn thương chèn ép khu trú. Ví dụ, ở những bệnh nhân từ 60 tuổi trở xuống bị nhồi máu động mạch não giữa ác tính có suy giảm thần kinh mặc dù điều trị nội khoa, nên phẫu thuật craniectomy: mở sọ trong vòng 48 giờ sau đột quỵ để cải thiện tỷ lệ tử vong và kết cục chức năng tốt hơn. Bệnh nhân trên 60 tuổi bị tương tự nhồi máu ác tính dường như có tỷ lệ tử vong nhưng không có kết quả chức năng được hưởng lợi từ phẫu thuật cắt sọ giải áp sớm. Ở những bệnh nhân có tổn thương hố sau gây chèn ép thân não hoặc não úng thủy tắc nghẽn, giải áp hố sau được coi là liệu pháp đầu tay. Ngược lại, phẫu thuật cắt sọ giải áp có hoặc không có hút máu tụ không được chứng minh là cải thiện kết quả chức năng ở những bệnh nhân bị xuất huyết não trên lều và hiện đang được coi là một biện pháp cứu cánh khi bệnh nhân xấu đi mặc dù đã được điều trị nội khoa.
Ở những bệnh nhân bị suy giảm điều hòa nội sọ vì tổn thương não đa ổ. các chấn thương như TBI nặng, cắt sọ giải áp là một biện pháp cấp hai dựa trên dữ liệu từ các thử nghiệm lâm sàng DECRA (Early Decompressive Craniectomy in Patients With Severe Traumatic Brain Injury) và RESCUEicp (Early Decompressive Craniectomy in Patients With Severe Traumatic Brain Injury). DECRA nhận thấy rằng phẫu thuật cắt sọ sớm hai bên trán ở bệnh nhân TBI nặng dẫn đến ICP được cải thiện nhưng kết quả thần kinh xấu hơn so với chăm sóc tiêu chuẩn. Một lời chỉ trích đối với DECRA là bệnh nhân được chỉ định ngẫu nhiên trước khi ICP đáp ứng với điều trị y tế, và thử nghiệm về cơ bản đã can thiệp phẫu thuật như một liệu pháp bậc một. RESCUEicp yêu cầu ICP phải cao hơn và trong một thời gian dài hơn trước khi phân nhóm ngẫu nhiên, thử nghiệm phẫu thuật cắt bỏ sọ não như một can thiệp bậc hai. RESCUEicp đã chứng minh khả năng sống sót được cải thiện sau phẫu thuật cắt sọ giải áp và tỷ lệ tàn tật nặng và tình trạng thực vật cao hơn so với tiếp tục điều trị y tế nhưng ghi nhận không cải thiện kết cục. DECRA và RESCUEicp gợi ý rằng đối với chấn thương sọ não lan tỏa, phẫu thuật cắt sọ giải áp là một lựa chọn bậc hai điều đó có thể cải thiện khả năng sống sót, nhưng những người ra quyết định nên hiểu kết quả mong đợi là hầu hết những người sống sót đều phải đối mặt với tình trạng khuyết tật nặng.
Các kỹ thuật phẫu thuật xâm lấn tối thiểu hiện đang được phát triển có thể có ý nghĩa đối với việc quản lý ICP trong một số bệnh được chọn ( TÌNH HUỐNG 3). Năm 2019 Thử nghiệm MISTIE-III (Minimally Invasive Surgery Plus Rt-PA for ICH Evacuation Phase III) đã tìm hiểu xem liệu việc lấy xuất huyết trong não trên lều bằng phương pháp catheter xâm lấn tối thiểu có thể cải thiện kết quả so với chăm sóc tiêu chuẩn hay không. MISTIE-III đã chứng minh khả năng sống sót được cải thiện ở nhánh phẫu thuật nhưng không cho thấy kết quả chức năng được cải thiện. Tuy nhiên, kỹ thuật này dường như làm giảm sự chèn ép của não và, trong phân nhóm có các ca hút máu tụ thành công về mặt kỹ thuật hơn, dường như có lợi ích về kết quả chức năng tiềm năng. MISTIE-III đã kích thích sự quan tâm đến một loạt các kỹ thuật hút máu tụ xâm lấn tối thiểu có thể có ý nghĩa trong việc cải thiện sự điều hòa nội sọ bằng cách giảm thể tích khối máu tụ.
An thần để ức chế trao đổi chất (Bậc 2 và 3)
Thuốc an thần có thể được sử dụng để ức chế chuyển hóa não, sẽ làm giảm lượng máu não và cải thiện ICP trong khi duy trì đủ oxy. Tăng cường an thần bằng propofol hoặc benzodiazepin có thể được sử dụng như một phương pháp ICP bậc hai. Với tăng ICP kháng trị, pentobarbital là cách tiếp cận chính. Mặc dù bằng chứng mạnh mẽ cho thấy rằng pentobarbital làm giảm ICP một cách hiệu quả, không có bằng chứng chất lượng cao nào chứng minh rằng pentobarbital cải thiện kết cục của bệnh nhân. Pentobarbital có thể được bắt đầu dưới dạng truyền 5 mg / kg đến 15 mg / kg trong 30 đến 120 phút sau đó là truyền duy trì 1 mg / kg / h đến 4 mg / kg / h. Pentobarbital sau đó được chuẩn độ theo các mục tiêu ICP và điện não đồ liên tục ức chế ít nhất 50%. Liều barbiturat trong các dịch truyền này có thể gây ức chế tim và vận mạch, cần hỗ trợ vận mạch, và cũng có thể gây liệt ruột, ức chế miễn dịch và ức chế tủy xương. IV pentobarbital và phenobarbital bao gồm propylene glycol; do đó, khoảng cách thẩm thấu cần được theo dõi vì sự tích tụ propylene glycol có thể dẫn đến nhiễm axit lactic nặng, suy thận cấp và sốc. Barbiturates liều cao có thể ức chế chức năng thân não, bao gồm cả chức năng đồng tử và bắt chước chết não. Vì pentobarbital có thể mất vài ngày để hết tác dụng (thời gian bán hủy từ 15 đến 50 giờ), nên thận trọng trong quá trình cai pentobarbital có thể gặp phải cả co giật cai nghiện và tái phát tăng ICP, đặc biệt nếu cai quá nhanh. Có thể bắt đầu dùng phenobarbital để tạo điều kiện cho việc cai bằng pentobarbital và cho phép cai barbiturat lâu dài và nên cân nhắc trước khi dự đoán thời gian cai kéo dài
Liệu pháp hạ thân nhiệt (Bậc 3)
Hạ thân nhiệt xuống 32 °C đến 34 °C đã được chứng minh là có hiệu quả đối với tăng ICP kháng trị nhưng không chứng minh được kết quả cải thiện của bệnh nhân. Vào năm 2015, kết quả từ Eurotherm3235 (European Study of Therapeutic Hypothermia [32-35 °C] for Intracranial Pressure Reduction After Traumatic Brain Injury) đã chứng minh rằng việc bắt đầu hạ thân nhiệt sớm để kiểm soát ICP sau khi bị TBI có liên quan đến kết quả chức năng xấu hơn và tử vong cao hơn so với chăm sóc tiêu chuẩn, mặc dù nhu cầu can thiệp y tế ít hơn để chỉnh ICP. POLAR-RCT (Prophylactic Hypothermia Trial to Lessen Traumatic Brain Injury-Randomized Clinical Trial) đã báo cáo kết quả vào năm 2018 và chứng minh không có sự khác biệt về kết quả thần kinh hoặc tỷ lệ tử vong giữa việc bắt đầu hạ thân nhiệt dự phòng trước khi nhập viện và chăm sóc tiêu chuẩn với thân nhiệt bình thường; thú vị là, hạ thân nhiệt dự phòng không dẫn đến ICP thấp hơn và có liên quan đến viêm phổi thường xuyên hơn. Tuy nhiên, hạ thân nhiệt vẫn là một lựa chọn bậc ba cho tăng ICP kháng trị. Hạ thân nhiệt thường đạt được với các thiết bị làm mát bề mặt hoặc nội mạch. Cần thực hiện một liệu trình chống run vì run ngăn cản việc quản lý nhiệt độ hiệu quả và có thể làm tăng chuyển hóa ở não và tăng CO2 toàn thân, dẫn đến tăng ICP phản ứng. Các biện pháp can thiệp chống run bao gồm làm ấm bề mặt (đắp chăn không khí nóng trên tay và chân), magiê, buspirone, meperidine, thuốc an thần và thuốc trị tê liệt Hạ thân nhiệt cần theo dõi chặt chẽ các chất điện giải và tình trạng tim mạch. Trong quá trình khởi trị, có thể xảy ra hạ kali máu nghiêm trọng, bài niệu đáng kể và hoại tử da (do co mạch ngoại vi và áp lực từ miếng làm mát bên ngoài). Việc làm ấm lại phải diễn ra chậm (≤0,1 °C mỗi giờ) với sự theo dõi chặt chẽ vì tăng kali máu hồi phục và sốc phân bố tiềm ẩn do giãn mạch ngoại vi.
Tăng thông khí (Bậc 1 – 3: Liệu pháp cấp cứu tạm thời)
Tăng thông khí có thể rất hiệu quả trong việc giảm ICP, nhưng công dụng của nó như một chiến lược quản lý bị hạn chế. Tăng thông khí làm giảm ICP bằng cách gây co mạch não. Ở những bệnh nhân trải qua cơn khủng hoảng ICP, co thắt mạch não có thể góp phần gây ra thiếu máu não, sau đó có thể góp phần gây thêm phù não và suy giảm khả năng tuân thủ nội sọ. Do đó, tăng thông khí chủ yếu nên được sử dụng như một can thiệp cấp cứu thoáng qua để đưa bệnh nhân đến một liệu pháp điều trị dứt điểm hơn. Hơn nữa, lợi ích của tăng thông khí được cho là sẽ bị giới hạn về thời gian vì não cuối cùng sẽ đệm sự thay đổi pH do tăng thông khí gây ra và kích thước mạch máu não sẽ trở lại mức ban đầu. Các mục tiêu PaCO2 tăng thông khí từ 25 mm Hg đến 35 mm Hg thường được đề xuất; tuy nhiên, hướng dẫn này không tính đến những bệnh nhân có thể bị giữ lại carbon dioxide mãn tính do bệnh phổi. Tăng thông khí nên được cai dần dần sau khi sử dụng vì PaCO2 tăng đột ngột sẽ dẫn đến tăng thể tích máu não cấp tính, có thể dẫn đến tăng ICP.
Tình huống 3
Một người đàn ông 62 tuổi có tiền sử hội chứng moyamoya, nhồi máu watershed động mạch não giữa bên phải, và phẫu thuật bắc cầu động mạch cảnh ngoài trái đến động mạch cảnh trong 1 tháng trước đó này vào viện với biểu hiện đau đầu cấp tính, liệt nửa người bên phải và tiếp xúc chậm. CT đầu (HÌNH 8A) cho thấy xuất huyết thùy trái lớn kèm chèn ép não. Nước muối ưu trương được bắt đầu để điều trị triệu chứng chèn ép não, và natri huyết thanh đã tăng lên 155 mmol/L. Bệnh nhân được tiến hành hút máu khẩn cấp bằng phương pháp nội soi xâm lấn tối thiểu, đã thành công trong việc loại bỏ phần lớn khối máu tụ (HÌNH 8B). Bệnh nhân trở lại phòng chăm sóc đặc biệt với tình trạng tiếp xúc chậm cải thiện khiêm tốn. Truyền nước muối ưu trương được ngừng truyền với kỳ vọng rằng sự điều hòa nội sọ đã được cải thiện đầy đủ.
Sáng hôm sau, ghi nhận bệnh nhân lú lẫn và natri huyết thanh là 150 mmol/L. Chụp CT đầu lặp lại cho thấy tình trạng phù não và chèn ép não trở nên trầm trọng hơn có mức độ nghiêm trọng tương đương với hình ảnh thần kinh trước phẫu thuật của anh ta (HÌNH 8C). Bệnh nhân cải thiện về mặt lâm sàng sau khi tăng natri huyết thanh lên 157 mmol/L nhưng cuối cùng tiến triển đến chết não 4 ngày sau đó.
Hình 8
Nhận xét: Trường hợp này minh họa việc sử dụng nội soi xâm lấn tối thiểu hút máu tụ trong một nỗ lực để cải thiện sự điều hòa nội sọ. Loạt ảnh chụp CT cho thấy tình trạng chèn ép não đã được cải thiện sau khi hút máu tụ, nhưng tình trạng chèn ép não đáng kể vẫn còn và khoang tụ máu không thể xẹp xuống. Cuối cùng, sự điều hòa nội sọ không được cải thiện đủ để cho phép giảm liệu pháp thẩm thấu, và trên thực tế, phù não và chèn ép não vẫn tiến triển mặc dù đã hút hết máu tụ. Trường hợp này minh họa rằng mặc dù các thủ thuật phẫu thuật xâm lấn tối thiểu đang trở nên phổ biến hơn đối với chấn thương não cấp tính, nhưng chúng không phải là thuốc chữa bách bệnh; giám sát chặt chẽ và các can thiệp y tế chuyên sâu sẽ vẫn rất quan trọng.
HỆ THỐNG GLYMPHATIC VÀ CÁC MỤC TIÊU TẾ BÀO CHO ĐIỀU TRỊ PHÙ NÃO
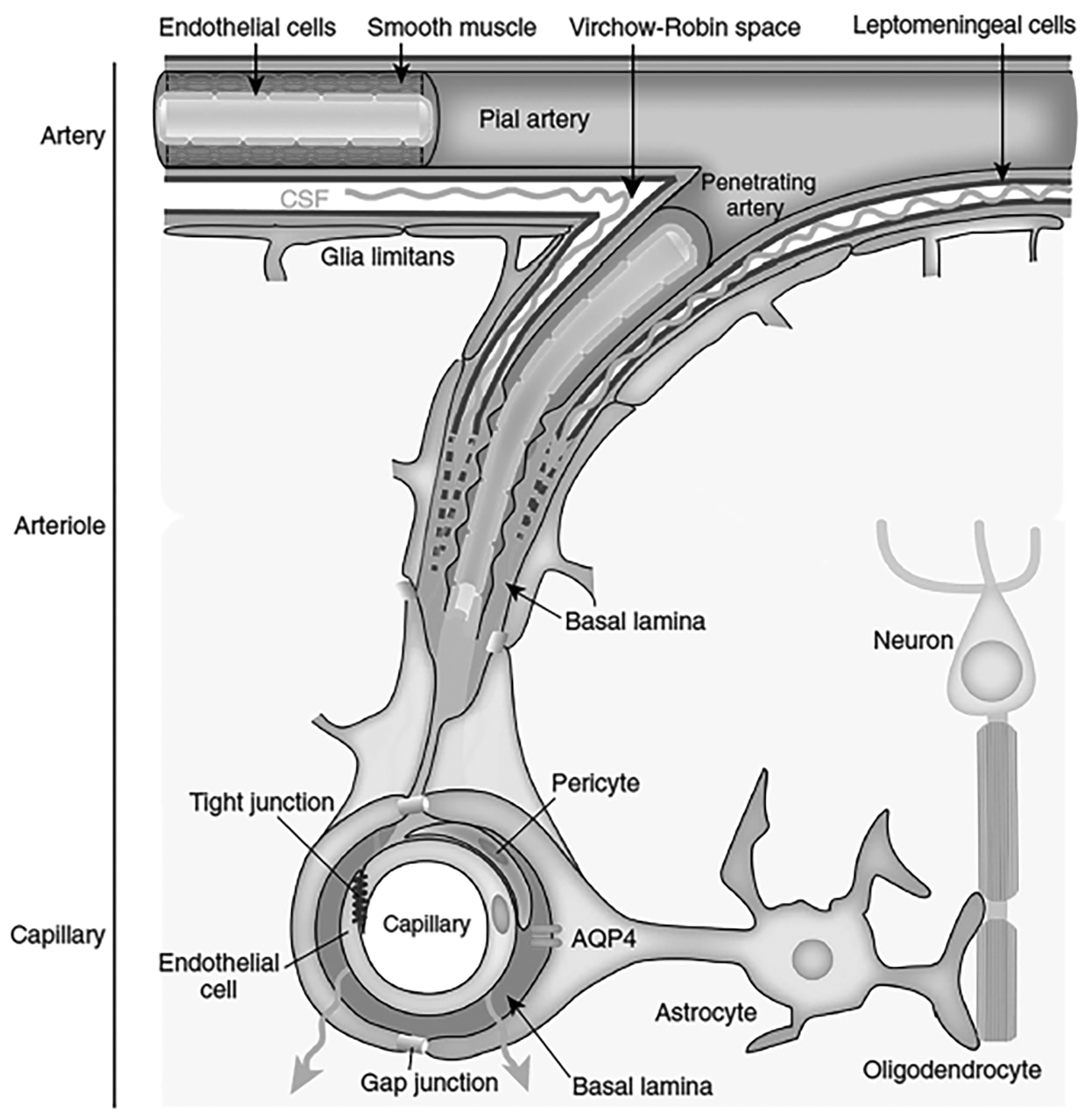
Việc phát hiện ra hệ thống glymphatic (glial – lymphatic) của não (HÌNH 9) và các mạch bạch huyết màng não trong thập kỷ qua cho thấy tác dụng điều trị tiềm năng đối với một số rối loạn thần kinh, bao gồm tổn thương não cấp tính và phù não. Hệ thống glymphatic bao gồm các không gian quanh mạch mà qua đó dịch não tủy chảy vào não, được điều khiển bởi các nhịp đập của thành động mạch. Dịch não tủy thoát ra các không gian quanh mạch này vào nhu mô não trong một quá trình được tạo điều kiện bởi các kênh nước AQP4 trên các chân cuối tế bào hình sao. Trong nhu mô, dịch não tủy trộn lẫn với dịch kẽ và chất lỏng tràn qua hàng rào máu não, và di chuyển theo dòng chảy hợp nhất qua não để được thu thập trong các không gian quanh mạch xung quanh tiểu tĩnh mạch. Quá trình này dường như chịu trách nhiệm cho việc loại bỏ các chất thải, bao gồm cả amyloid-β, và cũng có thể tham gia vào việc phân phối các chất chuyển hóa và các phân tử truyền tín hiệu qua não. Hơn nữa, tốc độ dòng chảy qua hệ thống glymphatic dường như đang theo chu kỳ ngày đêm, kiểm soát và được điều chỉnh thêm bằng giấc ngủ hoặc gây mê. Khi hệ thống glymphatic bị điều hòa hướng giảm trong lúc tỉnh táo, một phần lớn dịch não tủy dường như chảy trực tiếp đến màng não và hệ bạch huyết cổ. Mặc dù nhiều đặc điểm chức năng của hệ glymphatic vẫn còn đang được tranh luận hoặc hoàn toàn chưa được biết đến, nhưng việc quan sát hệ thống này của nhiều nhóm độc lập đã dẫn đến sự tồn tại của nó được chấp nhận rộng rãi. Hệ thống glymphatic có thể không được công nhận cho đến thời gian gần đây do không có hình ảnh in vivo có độ phân giải cao và do các khoảng quanh mạch bị sụp đổ sau khi chết và có thể bị xóa bỏ khi chuẩn bị mô sau khi chết.
Hình 9. Hệ thống glymphatic
Các động mạch não trong khoang dưới nhện được bao quanh bởi dịch não tủy và trở thành các động mạch xuyên khi đi vào nhu mô não. Các động mạch xuyên được bao quanh bởi dịch não tủy trong không gian quanh mạch (Virchow-Robin). Các xung động của thành động mạch đưa dịch não tủy vào não dọc theo các khoảng quanh mạch. Khi các động mạch thâm nhập trở thành tiểu động mạch và mao mạch, các khoảng quanh mạch chứa đầy dịch não tủy thu hẹp và cuối cùng biến mất, nhưng chất nền ngoại bào của lớp nền cung cấp một ống dẫn quanh mạch cho dòng chảy dịch não tủy tiếp tục xung quanh các tiểu động mạch và mao mạch. Các kênh nước Aquaporin-4 (AQP4) trên các chân cuối của tế bào hình sao bao quanh không gian quanh mạch tạo điều kiện cho dịch não tủy xâm nhập vào nhu mô não. Dịch não tủy hòa trộn với dịch kẽ trong não và di chuyển theo dòng chảy thống nhất qua nhu mô não đến các khoang quanh tĩnh mạch. Chất lỏng chảy từ các khoang tĩnh mạch ra khỏi não theo hệ bạch huyết màng não và cổ, dọc theo các dây thần kinh sọ và cột sống, và có thể qua các hạt màng nhện.
Các quá trình chính xác mà chức năng glymphatic có thể góp phần hình thành phù não vẫn chưa được mô tả đầy đủ, nhưng một số dòng bằng chứng cho thấy vai trò quan trọng. Gần đây, dịch não tủy đã được chứng minh là nguồn cung cấp dòng chảy của chất lỏng gây phù não sớm sau đột quỵ do thiếu máu cục bộ. Trong một mô hình chuột bị đột quỵ do thiếu máu cục bộ, dòng chảy dịch não tủy tăng tốc vào nhu mô não dọc theo các khoảng quanh mạch đã được quan sát thấy trong vòng vài phút sau đột quỵ. Dòng chảy dịch não tủy này theo sau làn sóng khử cực lan rộng xảy ra với sự mất đi các gradient ion trong quá trình tế bào chết và dường như là kết quả của sự co mạch bởi quá trình khử cực lan rộng, chuột thiếu chất. Các tác giả thừa nhận rằng quá trình này sẽ không giải thích hoàn toàn sự hình thành phù não sau đột quỵ do thiếu máu cục bộ nhưng đề xuất rằng nó cũng có thể góp phần hình thành phù não trong các bệnh khác, trong đó quan sát thấy hiện tượng khử cực lan rộng, chẳng hạn như xuất huyết dưới nhện, xuất huyết não và TBI. Rối loạn chức năng Glymphatic trong việc loại bỏ các chất độc hại, chẳng hạn như các loại oxy và nitơ phản ứng và các cytokine gây viêm, cũng có thể góp phần gây ra phù não. Ví dụ, các loại oxy và nitơ phản ứng có thể dẫn đến phù não thông qua việc kích hoạt các chất vận chuyển ion (tức là chất đồng vận chuyển Na-K-Cl), kích hoạt các tầng tín hiệu protein kinase nội bào, phá vỡ hàng rào máu não do kích hoạt các metalloproteinase nền, hoặc sự thất bại của quá trình phosphoryl hóa oxy hóa thông qua sự hình thành lỗ màng và khử cực của ty thể, rào cản các protein tiếp giáp chặt chẽ và điều hòa các metalloproteinase.
Với vai trò nổi bật của nó trong việc tạo điều kiện thuận lợi cho sự di chuyển của dịch qua não, AQP4 có thể là một mục tiêu trực quan để phát triển các liệu pháp điều trị phù não mới Ví dụ, biểu hiện AQP4 màng tăng lên sau tổn thương hệ thần kinh trung ương do thiếu oxy, và ức chế sự biểu hiện gia tăng này với trifluoperazine làm giảm phù và cải thiện kết quả chức năng. Tuy nhiên, mặc dù giảm AQP4 trên mô hình chuột với căn nguyên độc tế bào (thiếu máu cục bộ não và suy gan cấp) làm giảm phù não; ở các mô hình phù căn nguyên mạch (khối u, xuất huyết dưới nhện và áp xe), việc giảm AQP4 gây phù não nặng hơn. Vì phần lớn các tổn thương não cấp kết hợp cả 2 loại phù não tùy vào giai đoạn bệnh, sinh lý bệnh xung quanh AQP4 và sự tiến triển của phù não có thể sẽ cần được làm rõ hơn trước khi AQP4 là một mục tiêu điều trị có thể can thiệp được.
Điều chỉnh chức năng của các đồng vận chuyển ion và các kênh ion cũng có thể là một phương pháp điều trị phù não. Na-K-Cl cotransporter 1 đóng một vai trò nổi bật trong cân bằng ion và vận chuyển nước, và hoạt động của nó được điều chỉnh ngay sau khi bị TBI và trong khi suy gan cấp tính. Ngoài việc góp phần gây phù do nhiễm độc tế bào, chất đồng vận chuyển Na-K-Cl 1 cũng tham gia vào quá trình điều chỉnh AQP4 và metalloproteinase có ý nghĩa đối với tính toàn vẹn của hàng rào máu não. Mặc dù bumetanide đã cho thấy hứa hẹn trong mô hình động vật với chất ức chế Na–K-Cl cotransporter 1, dữ liệu lâm sàng chưa hỗ trợ các liệu pháp hướng đến cotransporter này để kiểm soát phù não. Ngược lại, dữ liệu lâm sàng có sẵn về kênh ion melastatin 4 của thụ thể sulfonylurea 1 (SUR1-TRPM4) như một đích điều trị. Kênh SUR1-TRPM4 điều chỉnh sự vận chuyển cation vô cơ trong não. SUR1-TRPM4 đặc biệt ở chỗ nó bình thường không biểu hiện ở não nhưng được điều chỉnh tăng lên sau tổn thương não với sự suy giảm ATP nội bào, thúc đẩy mở kênh, khử cực tế bào và phù độc tế bào với khả năng gây phù mạch nếu tế bào nội mô liên quan. Do đó, các liệu pháp hướng vào SUR1-TRPM4 và chẹn các kênh ion sẽ có lợi ích về mặt lý thuyết là chọn lọc các tế bào bị thương. Glyburide (glibenclamide) liên kết với phần SUR1 của SUR1-TRPM4 và chặn chức năng của kênh. Glyburide cũng là một chất ức chế gián tiếp của ma trận metalloproteinase-9, có thể ảnh hưởng đến tính toàn vẹn của hàng rào máu não và phù căn nguyên mạch. Thử nghiệm GAMES-RP giai đoạn 2 (Glyburide Advantage in Malignant Edema and Stroke – Remedy Pharmaceuticals) đã chứng minh giảm chèn ép não và mức ma trận metalloproteinase-9 ở những bệnh nhân bị đột quỵ tuần hoàn trước nặng có nguy cơ bị phù não ác tính được điều trị bằng glyburide IV; tuy nhiên, thử nghiệm không đủ sức để chứng minh tỷ lệ tử vong hoặc lợi ích kết quả chức năng. Một thử nghiệm lâm sàng ngẫu nhiên trên 66 bệnh nhân bị TBI nặng đã chứng minh tỷ lệ mở rộng vùng giập não giảm nhưng không có sự khác biệt về kết quả lâm sàng ở những bệnh nhân được uống glyburide. Glyburide hiện đang đang được nghiên cứu trong một thử nghiệm lâm sàng về TBI và một thử nghiệm giai đoạn 3 về đột quỵ do thiếu máu cục bộ bán cầu lớn.
Một vài mục tiêu tế bào cụ thể được thảo luận ở đây hoàn toàn không đại diện cho mức độ của các tác nhân và cơ chế đang được nghiên cứu về hiệu quả điều trị tiềm năng đối với phù não; tuy nhiên, ngay cả một phần danh này cũng phần nào cho thấy phương pháp tiếp cận điều trị phù não của chúng ta chưa tối ưu. Danh sách các liệu pháp điều trị tiềm năng có thể sẽ tiếp tục phát triển khi hiểu biết của chúng ta về các cơ chế tiềm ẩn của chứng phù não ngày càng sâu sắc.
KẾT LUẬN
Phù não, chèn ép não và tăng áp lực nội sọ là những nguyên nhân chính của tổn thương não thứ phát góp phần gây ra bệnh tật và tử vong trong chăm sóc thần kinh. Việc quản lý các tình trạng này hiện nay chủ yếu dựa trên các nguyên tắc sinh lý học cốt lõi và một số can thiệp hạn chế có tác dụng không đặc hiệu đối với phù não và chèn ép não. Theo thời gian, kiến thức của chúng ta về cách thực hiện các can thiệp này đã được hoàn thiện, nhưng kết quả bất ngờ từ các thử nghiệm lâm sàng cho thấy kiến thức của chúng ta về sinh lý bệnh cấp tính của tổn thương não vẫn chưa hoàn thiện. Khi hiểu biết của chúng ta về hệ thống glymphatic và các cơ chế tế bào điều tiết dịch trong não được cải thiện, chúng ta có thể học cách triển khai các liệu pháp hiện có tốt hơn và có thể xác định các liệu pháp mới giải quyết các cơ chế phù não cụ thể. Chúng ta cũng có thể thấy rằng các mô hình khái niệm cổ điển của chúng ta về phù não và tăng áp lực nội sọ là những khái quát gần đúng quá đơn giản cần được sửa đổi.